Evaluar la utilidad de una herramienta basada en los códigos diagnósticos CIE-10 para identificar a los pacientes que consultan a un servicio de urgencias por acontecimientos adversos por medicamentos (AAM).
MétodosEstudio observacional prospectivo, en el cual se incluyeron los pacientes que acudieron a un servicio de urgencias durante el periodo de mayo-agosto de 2022 con un diagnóstico codificado con alguno de los 27 diagnósticos CIE-10 establecidos como alertantes para el estudio. La confirmación de la presencia de AAM a partir de dichos diagnósticos se realizó analizando los fármacos prescritos previamente al ingreso, a través de un debate entre expertos y mediante una entrevista telefónica con los pacientes.
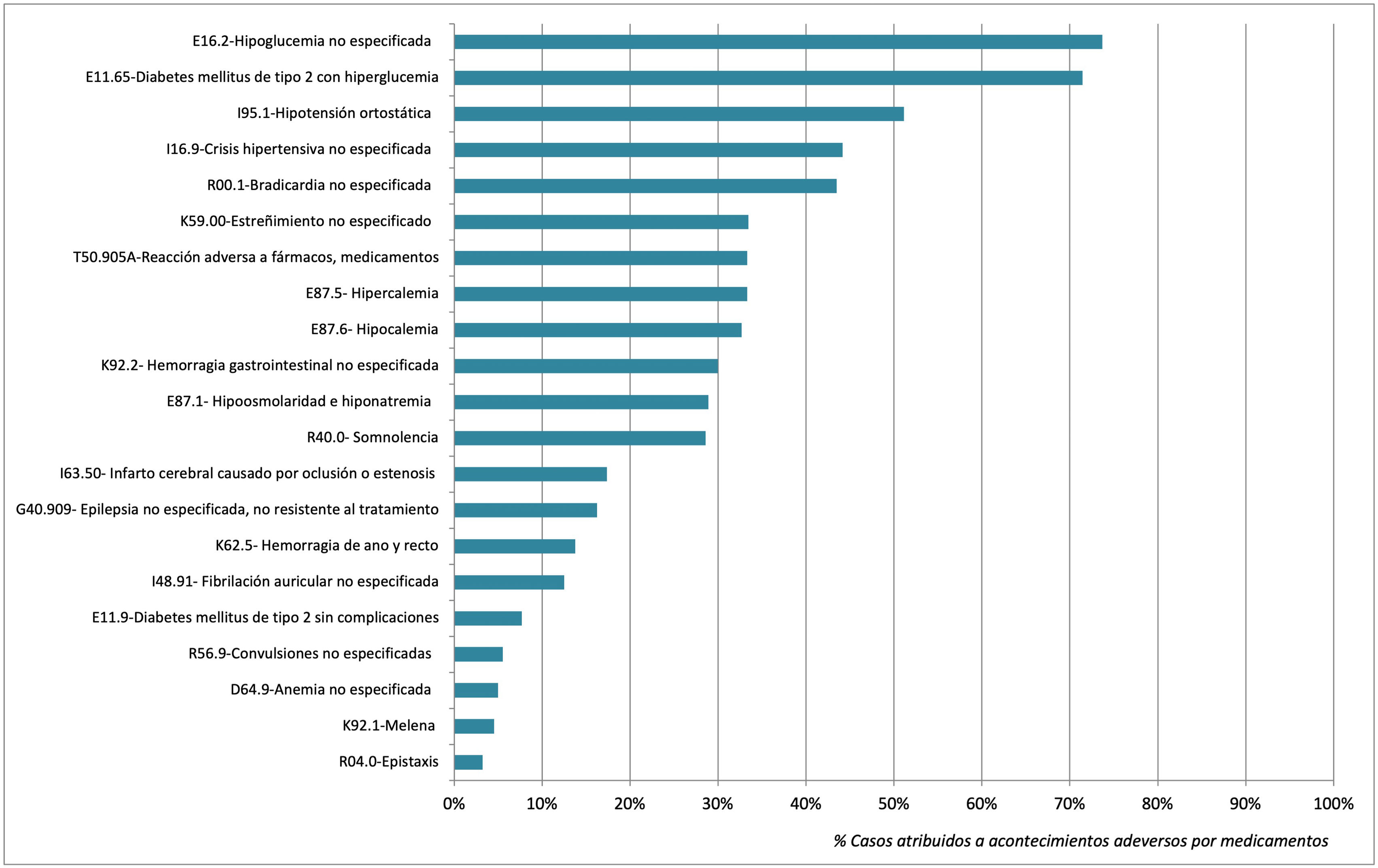
ResultadosSe evaluaron 1.143 pacientes con diagnósticos alertantes, de los cuales 310 (27,1%) correspondieron a pacientes cuya consulta se atribuyó a un AAM. El 58,4% de los AAM se detectaron mediante 3 códigos diagnósticos: K59.0-Estreñimiento (n = 87; 28,1%), I16.9-Crisis hipertensiva (n = 72; 23,2%) e I95.1-Hipotensión ortostática (n = 22; 7,1%). Los códigos diagnósticos con mayor grado de asociación con AAM fueron: E16.2-Hipoglucemia no especificada (73,7%) y E11.65-Diabetes mellitus tipo 2 con hiperglucemia (71,4%), mientras que los diagnósticos D62-Anemia poshemorrágica aguda e I74.3-Embolia y trombosis de arterias de los miembros inferiores no identificaron ningún AAM.
ConclusionesLos códigos CIE-10 asociados a diagnósticos alertantes son una herramienta de utilidad para identificar a los pacientes que consultan los servicios de urgencias por AAM y podrían ser utilizados para abordar las intervenciones de prevención secundaria dirigidas a evitar nuevas consultas al sistema sanitario.
To assess the usefulness of a tool based on ICD-10 diagnostic codes to identify patients who consult an emergency department for adverse drug events (ADE).
MethodsProspective observational study, in which patients discharged from an emergency department during May to August 2022 with a diagnosis coded with one of the 27 ICD-10 diagnoses considered as triggers were included. ADE confirmation was carried out by analyzing drugs prescribed prior to admission, and through a discussion among experts and a phone interview with patients after hospital discharge.
Results1,143 patients with trigger diagnoses were evaluated, of which 310 (27.1%) corresponded to patients whose emergency visit was attributed to an ADE. A 58.4% of ADE consultations were found with three diagnostic codes: K59.0-Constipation (n = 87; 28.1%), I16.9-Hypertensive Crisis (n = 72; 23.2%) and I95.1-Orthostatic hypotension (n = 22; 7.1%). The diagnoses with the highest degree of association with consultations attributed to ADE were E16.2-Hypoglycemia, unspecified (73.7%) and E11.65-Type 2 diabetes mellitus with hyperglycemia (71.4%), while diagnoses D62-Acute posthemorrhagic anemia and I74.3-Embolism and thrombosis of arteries of the lower limbs were not attributed to any case of ADE.
ConclusionsThe ICD-10 codes associated with trigger diagnoses are a useful tool to identify patients who consult the emergency services with ADE and could be used to apply secondary prevention programs to avoid new consultations to the health care system.
Los acontecimientos adversos por medicamentos (AAM), definidos como cualquier daño grave o leve causado por el uso terapéutico (incluyendo la falta de uso) de un medicamento1, son un problema importante de salud pública, relacionado de forma frecuente con iatrogenia evitable. Se estima que aproximadamente el 5-10% de los ingresos hospitalarios y entre el 10-30% de las visitas a los servicios de urgencias hospitalarios (SUH) son el resultado de AAM, considerándose en su mayoría como prevenibles2–4.
Varios estudios publicados en la última década han demostrado que la implementación de programas multidisciplinares enfocados a la prevención secundaria de los AAM en los pacientes que sufren un primer episodio puede ser una estrategia efectiva para reducir el riesgo de nuevas consultas sanitarias e ingresos hospitalarios5–8. No obstante, pese a ser un problema de salud altamente prevalente, hasta la fecha no se ha sistematizado el uso de herramientas que permitan identificar pacientes cuyo motivo de asistencia a los SUH pueda estar relacionado con un acontecimiento adverso por su medicación, siendo este un grupo de pacientes con un alto riesgo de nuevas consultas a urgencias a corto plazo4 y, por tanto, candidatos a programas de atención farmacéutica centrados en la mejora de su farmacoterapia.
La Clasificación Estadística Internacional de Enfermedades y Problemas Relacionados con la Salud (CIE) ha sido durante muchas décadas el instrumento esencial para la comparación nacional e internacional del nivel de salud de la población9. En España, desde el año 2016 se utiliza el sistema de clasificación CIE-10-ES. Estos códigos son de gran utilidad para agrupar los motivos de asistencia sanitaria y resultan también una herramienta potencialmente útil para identificar pacientes cuyo diagnóstico oriente a un AAM. En este sentido, varios estudios han utilizado la codificación CIE para identificar pacientes con AAM como motivo de ingreso hospitalario10,11, pero la experiencia descrita sobre su aplicación en el ámbito de los SUH es aún reducida.
El objetivo de este estudio ha sido evaluar la utilidad de una herramienta basada en los códigos diagnósticos CIE-10 para identificar pacientes que consultan a un servicio de urgencias por AAM.
Material y métodosSe diseñó un estudio observacional descriptivo, en el que se incluyeron prospectivamente los pacientes atendidos en un SUH durante el periodo de mayo 2022 a agosto 2022 con la codificación como diagnóstico principal de alguno de los 27 diagnósticos CIE-10 alertantes de AAM evaluados en el estudio (tabla 1). Este listado de diagnósticos alertantes fue elaborado por consenso entre los farmacéuticos y los urgenciólogos implicados en el programa de prevención secundaria de nuevas consultas por AAM implementado en el centro12. El estudio se llevó a cabo en un hospital universitario de 644 camas, con cerca de 140.000 visitas anuales a urgencias.
Códigos diagnósticos CIE-10 alertantes evaluados
| D62- Anemia post-hemorrágica agudaD64.9- Anemia no especificada |
| E10.65- Diabetes mellitus de tipo 1 con hiperglucemia |
| E11.65- Diabetes mellitus de tipo 2 con hiperglucemia |
| E11.9- Diabetes mellitus de tipo 2 sin complicaciones |
| E16.0- Hipoglucemia inducida por fármacos sin coma |
| E16.2- Hipoglucemia no especificada |
| E87.1- Hipoosmolaridad e hiponatremia |
| E87.5- Hipercalemia |
| E87.6- Hipocalemia |
| G40.909-Epilepsia no especificada, no resistente al tratamiento |
| I16.9- Crisis hipertensiva no especificada |
| I48.91- Fibrilación auricular no especificada |
| I63.5- Infarto cerebral causado por oclusión o estenosis no especificadas de arteria cerebral |
| I74.3- Embolia y trombosis de arterias de las extremidades inferiores |
| I95.1- Hipotensión ortostática |
| K59.00- Estreñimiento no especificado |
| K62.5- Hemorragia de ano y recto |
| K92.1- Melenas |
| K92.2- Hemorragia gastrointestinal no especificada |
| R00.1- Bradicardia no especificada |
| R04.0- Epistaxis |
| R40- Somnolencia, estupor y coma |
| R56.9- Convulsiones no especificadas |
| T42.4X1A- Intoxicación por benzodiazepinas, accidental (no intencionada) |
| T50.901A- Intoxicación por fármacos, medicamentos y productos biológicos no especificados, accidental (no intencionada) |
| T50.905A- Reacción adversa a fármacos, medicamentos y productos biológicos no especificados |
La identificación de los pacientes con sospecha de AAM se realizó a partir de la base de datos de asistencia hospitalaria disponible en el centro (SAP BusinessObjects). Durante el periodo de estudio, diariamente se obtuvo el listado informático de los pacientes con los diagnósticos alertantes al alta del SUH. La confirmación de AAM de dichos diagnósticos se realizó en 3 fases. En primer lugar, se identificó en el sistema de receta electrónica la prescripción previa al ingreso de posibles fármacos que pudieran haber contribuido al motivo de la consulta. En caso afirmativo, el caso se debatió con un equipo multidisciplinar con más de 3 años de experiencia en la identificación de AAM en el servicio de urgencias, considerando: 1) el algoritmo de causalidad de Naranjo et al.13 para las sospechas de reacciones adversas; 2) las necesidades de tratamientos no prescritos según diferentes guías de práctica clínica; y 3) la adherencia del paciente al tratamiento evaluada con el cuestionario de Morisky-Green14, mediante una entrevista telefónica al paciente tras el alta del SUH u hospital en caso de ingreso. Para cada uno de los diagnósticos seleccionados se calculó el porcentaje de asociación con el diagnóstico final de AAM, como la relación entre el número de AAM identificados para cada diagnóstico CIE-10 y el número de total casos codificados con dicho diagnóstico. Se excluyeron del análisis aquellos diagnósticos con menos de 5 casos de AAM registrados durante el periodo de observación.
El análisis estadístico se realizará mediante el programa Stata v.13.0.
ResultadosDurante el periodo de estudio se incluyeron 1.151 pacientes con diagnósticos alertantes, de los que 8 fueron excluidos por presentar diagnósticos con menos de 5 casos de AAM identificados. De los 1.143 pacientes analizados, 310 (27,1%) presentaban AAM de acuerdo con los procedimientos descritos en la metodología. Estos pacientes presentaban una edad media de 75,0 (DE:15,1) años y la mediana de medicamentos que tenían prescritos al ingreso era de 8 (rango = 1–22).
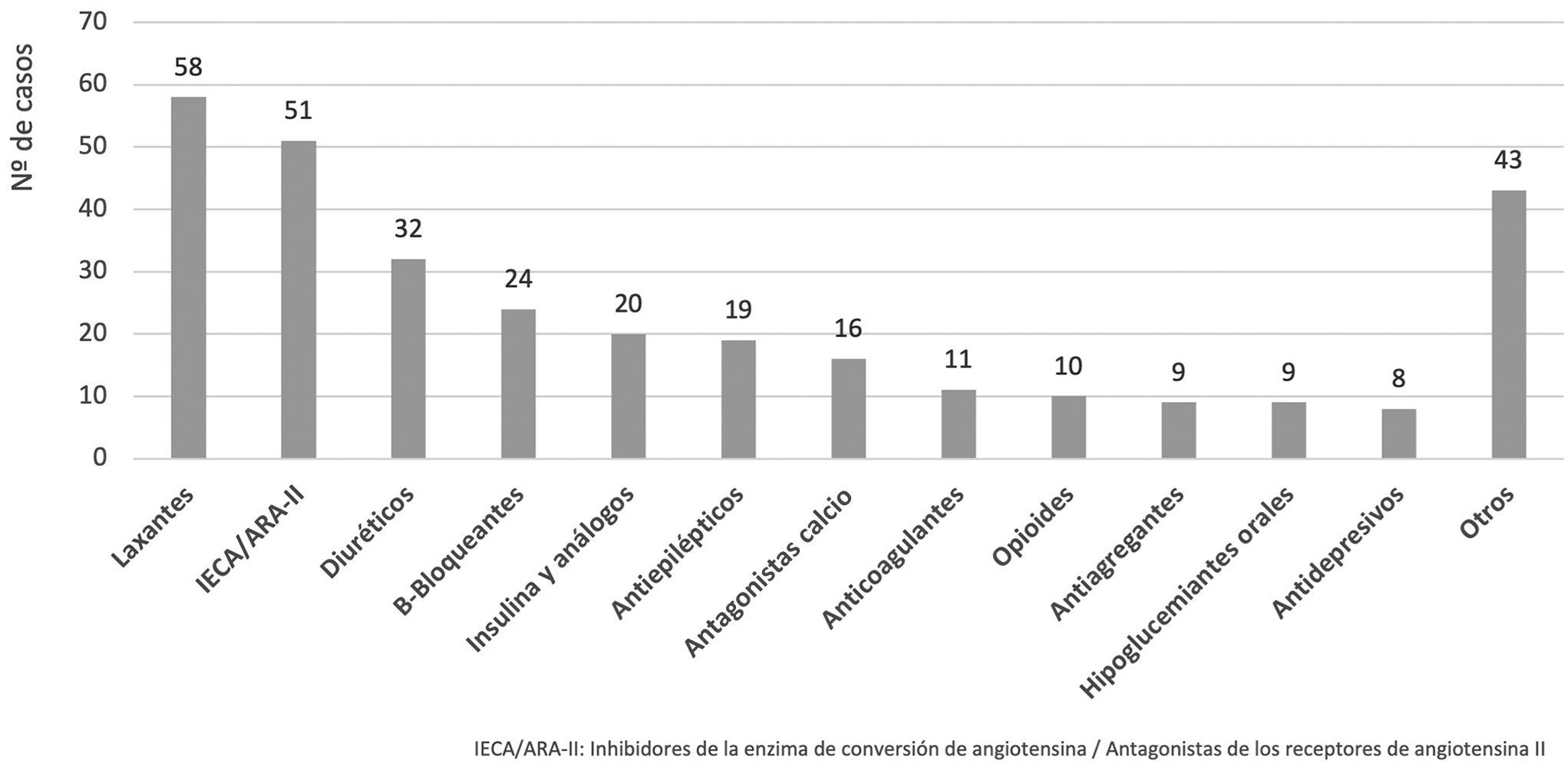
Los principales grupos terapéuticos implicados en los AAM se encuentran recogidos en la fig. 1 y los AAM más frecuentes detectados se relacionan en la tabla 2. De los 310 casos de AAM identificados, 109 (35,1%) se atribuyeron a reacciones adversas, siendo los fármacos más frecuentemente implicados diuréticos (n = 23) y beta-bloqueantes (n = 13), y 92 (29,7%) a falta de tratamiento, principalmente de laxantes (n = 51) e IECA (n = 30). Además, 38 AAM (12,2%) se atribuyeron a falta de adherencia, sobre todo de antiepilépticos (n = 17) e insulina (n = 6); 36 AAM (11,6%) a sobredosificaciones, fundamentalmente por insulina (n = 10) y beta-bloqueantes (n = 8); y 35 AAM (11,9%) a infradosificaciones por IECA (n = 10), antagonistas del calcio (n = 10) y otros. Un total de 80 (25,8%) pacientes requirieron ingreso hospitalario.
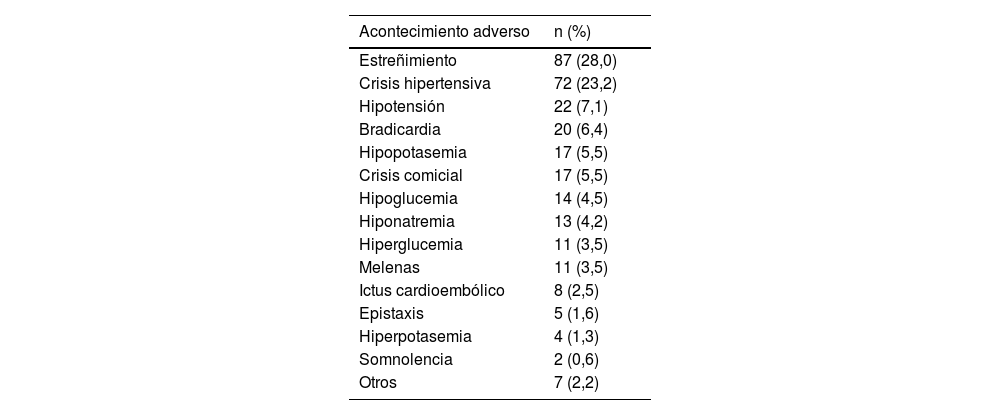
Principales acontecimientos adversos por medicamentos identificados
| Acontecimiento adverso | n (%) |
|---|---|
| Estreñimiento | 87 (28,0) |
| Crisis hipertensiva | 72 (23,2) |
| Hipotensión | 22 (7,1) |
| Bradicardia | 20 (6,4) |
| Hipopotasemia | 17 (5,5) |
| Crisis comicial | 17 (5,5) |
| Hipoglucemia | 14 (4,5) |
| Hiponatremia | 13 (4,2) |
| Hiperglucemia | 11 (3,5) |
| Melenas | 11 (3,5) |
| Ictus cardioembólico | 8 (2,5) |
| Epistaxis | 5 (1,6) |
| Hiperpotasemia | 4 (1,3) |
| Somnolencia | 2 (0,6) |
| Otros | 7 (2,2) |
El 58,4% de los AAM se detectaron mediante 3 códigos diagnósticos: K59.0-Estreñimiento (n = 87; 28,1%), I16.9-Crisis hipertensiva (n = 72; 23,2%) e I95.1-Hipotensión ortostática (n = 22; 7,1%).
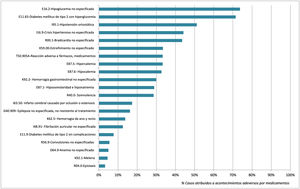
Los porcentajes de asociación de los códigos diagnósticos evaluados con la detección de AAM se muestran en la fig. 2. Los diagnósticos con mayor grado de asociación con casos de AAM fueron E16.2-Hypoglycemia, unspecified (73.7%) y E11.65- Diabetes mellitus tipo 2 con hiperglucemia (71,4%), mientras que D62- Anemia poshemorrágica aguda e I74.3- Embolia y trombosis de arterias de los miembros inferiores fueron diagnósticos que no se asociaron con ningún caso de AAM.
DiscusiónLos resultados del presente estudio muestran que los códigos diagnósticos CIE-10 K59.0-Estreñimiento, I16.9-Crisis hipertensiva e I95.1-Hipotensión ortostática permitieron detectar un gran número de pacientes que acudieron a urgencias por AAM, mientras que los diagnósticos E11.65-Diabetes mellitus tipo 2 con hiperglucemia y E16.2-Hipoglucemia no especificada presentaron una capacidad superior al 70% para detectar pacientes con AAM.
Las herramientas de cribado con diagnósticos alertantes para detectar AAM constituyen una estrategia desarrollada con éxito en varios países15,16, habiéndose incorporado a los sistemas electrónicos de prescripción. El enfoque novedoso presentado en este estudio se centra en aplicar esta herramienta de detección de AAM en un SUH, para identificar aquellos pacientes que podrían beneficiarse de programas de atención farmacéutica individualizados, a fin de reducir el alto riesgo de nuevas visitas a urgencias o reingresos3,4.
Los programas de prevención secundaria en los pacientes de alto riesgo de AAM han demostrado ser efectivos para prevenir nuevas consultas a los SUH y reingresos hospitalarios5,12. No obstante, la carga asistencial de los SUH, que ofrecen una atención continua de 24 h, impide poder identificar adecuadamente a todos los pacientes atendidos por acontecimientos adversos asociados a su tratamiento. Es por ello que disponer de herramientas de identificación de estos pacientes, que permitan una actuación precoz tras el alta, es un elemento que facilitaría el abordaje de este tipo de programas. En los 310 pacientes que presentaron AAM fue posible aplicar medidas de prevención secundaria (conciliación de la medicación y revisión centrada en la persona, llamada telefónica a las 48 h y contacto con el siguiente proveedor de salud).
De acuerdo con los datos obtenidos, la codificación al alta de pacientes con diagnóstico de diabetes y alteraciones de la glucemia (E10.1, E10.2), así como las crisis hipertensivas (I16.9), presentaron una capacidad superior al 70% para detectar consultas relacionadas con fracasos en la farmacoterapia, debiendo ser considerados por tanto como diagnósticos alertantes de pacientes candidatos a la implementación de estrategias de prevención secundaria. Por otro lado, pese a la reducida asociación entre el diagnóstico K59.0-Estreñimiento y AAM, próxima al 30%, la alta frecuencia de pacientes dados de alta con este diagnóstico ha permitido detectar un importante número de pacientes con AAM.
Los casos de estreñimiento asociados a fármacos, codificados en nuestro análisis como falta de tratamiento con laxantes, han supuesto un número relevante de casos. Es conocido que la alta carga anticolinérgica en el tratamiento crónico de pacientes frágiles, así como el uso de fármacos opioides contribuyen a gran parte de las consultas a los SUH por este diagnóstico17,18, siendo su análisis de especial interés. El uso de este código diagnóstico en grupos de pacientes específicos (pacientes frágiles, paliativos o psiquiátricos) probablemente aumentaría el porcentaje de AAM detectados. Cabe destacar que los diagnósticos D62- Anemia poshemorrágica aguda e I74.3- Embolia y trombosis de arterias de los miembros inferiores presentan una baja asociación con AAM, siendo por tanto el análisis de los pacientes con estos diagnósticos de escasa rentabilidad para detectar mejoras en la farmacoterapia.
Este estudio presenta ciertas limitaciones. En primer lugar, su carácter unicéntrico limita los resultados a las particularidades en la codificación del centro en el que se realizó el análisis. No obstante, la codificación CIE-10 es un sistema universal y la metodología de nuestro estudio puede ser un punto de partida para abordar su replicabilidad en otros centros. Por otro lado, la selección de los CIE-10 objeto de estudio se ha basado en un consenso de expertos del centro, con base en los datos disponibles de consultas frecuentes a urgencias por AAM en el propio centro, quedando excluidos aquellos CIE-10 menos prevalentes. Estudios previos han encontrado asociación de entre otros diagnósticos al ingreso y AAM19,20, siendo descartados en nuestro estudio por su baja frecuencia en la unidad. Futuros estudios con un mayor tamaño muestral deben abordar este problema y analizar la sensibilidad de estos códigos diagnósticos menos frecuentes en los SUH. Además, debido a la metodología propia de la recogida de datos, nuestro estudio no ha permitido analizar la sensibilidad de estos códigos para detectar la totalidad de pacientes que consultan los SUH por AAM. No obstante, la metodología presentada permite detectar un gran número de pacientes, hasta ahora no identificados, candidatos a la mejora de su farmacoterapia.
En resumen, los códigos CIE-10 son una herramienta de utilidad para identificar pacientes que consultan los SUH con AAM, pudiendo ser utilizados para abordar intervenciones de prevención secundaria individualizadas con el objetivo de prevenir nuevas consultas al sistema sanitario.
Aportación a la literatura científicaLos acontecimientos adversos por medicamentos (AAM) son una causa frecuente de la asistencia a los servicios de urgencias, estando asociados a un elevado porcentaje de nuevas consultas. No obstante, la mayor parte de los pacientes que consultan por este motivo son dados de alta sin una revisión adecuada de su tratamiento crónico. Los sistemas de codificación CIE-10 son una herramienta potencial para identificar a aquellos pacientes que consultan por este motivo, pudiendo beneficiarse de los programas de optimización de su farmacoterapia y la prevención de nuevos AAM que conlleven nuevas visitas al sistema sanitario. El presente trabajo analiza la capacidad de 27 diagnósticos CIE-10 para detectar consultas a urgencias por AAM, lo que representa una metodología novedosa en el campo de los servicios de urgencias.
Declaración de autoría- •
Jesús Ruiz, Marc Santos, Mireia Puig, María Antonia Mangues, Eduard Gil y Ana Juanes participaron en la concepción y el diseño del trabajo, la recogida de datos, el análisis y la interpretación de los datos, la escritura del artículo y la aprobación de la versión final para su publicación.
- •
Laia López y María Piamonte participaron en la recogida de datos, el análisis y la interpretación de los datos, la revisión del artículo y la aprobación de la versión final para su publicación.
El estudio contó con la aprobación del Comité Ético de Investigación del centro (N°: IIBSP-COD-2022–40).
FinanciaciónSin financiación.
Conflicto de interésSin conflicto de interés.