identificar las características de la administración y los métodos de conexión de broncodilatadores mediante inhaladores presurizados al circuito ventilatorio de pacientes con ventilación mecánica invasiva.
Métodosrevisión sistemática exploratoria siguiendo las directrices PRISMA for Scoping Review, utilizando las bases de datos PubMed, Embase Elsevier, Cochrane Library y Lilacs, sin restricciones de idioma, hasta julio de 2023. Las fuentes elegibles incluyeron revisiones y consensos (basados en estudios clínicos), estudios experimentales y observacionales que involucraron a pacientes adultos ingresados en la unidad de cuidados intensivos y con ventilación mecánica invasiva, independientemente de la condición subyacente, que utilizaron medicamentos broncodilatadores contenidos en inhaladores de dosis medida. La información sobre la técnica de inhalación, el modo de conexión del inhalador de dosis medida al circuito y la atención al paciente se recopiló de forma independiente por 2 investigadores, resolviendo las discrepancias por un tercer revisor. Se excluyeron los estudios que involucraban broncodilatadores combinados con otras clases farmacológicas en el mismo dispositivo, así como revisiones que contenían estudios preclínicos.
Resultadosen total, se incluyeron 23 publicaciones, constando de 19 ensayos clínicos y 4 estudios experimentales no aleatorizados. Salbutamol (albuterol) fue el broncodilatador estudiado en la mayoría de los artículos (n=18), y el dispositivo espaciador fue el más utilizado para conectar el inhalador de dosis medida al circuito (n=15), seguido de un adaptador en línea (n=3) y un dispositivo sin cámara con acción directa (n=3). En relación con la posición del inhalador de dosis medida en el circuito, 18 estudios lo ubicaron en el ramo inspiratorio y 19 sincronizaron la activación del chorro con el inicio de la fase inspiratoria. La agitación del inhalador antes de cada activación, el tiempo de espera entre activaciones, la aspiración de las vías respiratorias antes de la administración y el posicionamiento del paciente en forma semireclinada fueron las medidas más frecuentes descritas en los estudios.
Conclusionesesta revisión proporcionó información sobre los aspectos relacionados con la técnica de inhalación en pacientes bajo ventilación mecánica, así como los hallazgos más prevalentes y las lagunas existentes en el conocimiento sobre la administración de broncodilatadores en este contexto. La evidencia indica la necesidad de realizar más investigaciones sobre este tema.
To identify the administration characteristics and connection methods of bronchodilators by pressurized inhalers to the ventilatory circuit of patients under invasive mechanical ventilation.
MethodsA scope review was conducted following the PRISMA for Scoping Review, using the PubMed, Embase Elsevier, Cochrane Library, and Lilacs databases without language restrictions, up to July 2023. Eligible sources included reviews and consensuses (based on clinical studies), experimental and observational studies involving adult patients admitted to the Intensive Care Unit and undergoing invasive mechanical ventilation, regardless of the underlying condition, who used bronchodilator drugs contained in pressurized inhalers. Information regarding inhalation technique, pressurized inhalers connection mode to the circuit, and patient care were collected by two researchers independently, with discrepancies resolved by a third reviewer. Studies involving bronchodilators combined with other pharmacological classes in the same device, as well as reviews containing preclinical studies, were excluded.
ResultsIn total, 23 publications were included, comprising 19 clinical trials and 4 non-randomized experimental studies. Salbutamol (albuterol) was the bronchodilator of study in the majority of the articles (n=18), and the spacer device was the most commonly used to connect the pressurized inhaler to the circuit (n=15), followed by an in-line adapter (n=3) and a direct-acting device without chamber (n=3). Concerning the pressurized inhaler placement in the circuit, 18 studies positioned it in the inspiratory limb, and 19 studies synchronized the jet actuation with the start of the inspiratory phase. Agitation of the pressurized inhaler before each actuation, waiting time between actuations, airway suction before administration, and semi-recumbent patient positioning were the most commonly described measures across the studies.
ConclusionsThis review provided insights into the aspects related to inhalation technique in mechanically ventilated patients, as well as the most prevalent findings and the existing gaps in knowledge regarding bronchodilator administration in this context. The evidence indicates the need for further research on this subject.
Los medicamentos inhalados se prescriben de forma habitual en las unidades de cuidados intensivos (UCI) para pacientes con ventilación mecánica invasiva (VMI). Los broncodilatadores, los antiinflamatorios y los antibióticos son algunos de los fármacos que se administran con métodos de inhalación mediante nebulización, inhaladores de polvo seco o inhaladores de dosis medida presurizados (IDMp)1,2.
Para los pacientes con VMI que experimentan una resistencia aumentada en las vías respiratorias y obstrucción del flujo espiratorio, la administración de broncodilatadores puede reducir significativamente la resistencia pulmonar y mejorar la mecánica respiratoria. En este contexto, la vía inhalatoria es preferible a otras formas de administración por la rapidez de acción y la menor incidencia de acontecimientos adversos3.
Los IDMp son aerosoles que contienen una mezcla de propelentes y sustancias activas. El uso de IDMp es una práctica habitual en terapia intensiva y es preferible a la nebulización debido a su mayor facilidad de uso4,5. Además, en enfermedades respiratorias infecciosas como COVID-19, el método de inhalación mediante nebulización está contraindicado por el riesgo de aerosolización viral del ambiente, que conduciría a su contaminación. El uso de IDMp se considera más seguro porque puede administrarse en un circuito cerrado sin aerosolización del entorno externo6.
No obstante, la aerosolterapia se ve afectada por una serie de factores que influyen directamente en la administración del aerosol a las vías respiratorias, incluidos los parámetros ventilatorios, los ajustes del respirador, factores relacionados con el paciente, factores relacionados con la medicación y la técnica de administración según el método de inhalación empleado2,7–10.
Existen diversos estudios sobre aerosolterapia en la ventilación mecánica en la bibliografía. Los estudios invitro fueron inicialmente cruciales para elucidar las características de la aerosolterapia en modelos pulmonares y probar diversas simulaciones. Los estudios preclínicos permitieron comprender mejor los perfiles de depósitos pulmonares, la cinética de las partículas y los factores que influyen en la aerosolterapia. Posteriormente, se extrapolaron el efecto broncodilatador, la relación dosis-respuesta y la comparación de diferentes métodos y dispositivos de inhalación a la práctica clínica.
Las revisiones bibliográficas suelen abordar la aerosolterapia sin establecer una delimitación específica respecto al dispositivo o a la medicación utilizados. Además, carecen de descripciones metodológicas, suelen estar realizadas por especialistas en la materia e incorporan tanto estudios invitro como clínicos. Dada las lagunas y limitaciones de este tipo de revisiones, nuestro estudio propone centrarse exclusivamente en los ensayos clínicos y en un único dato: la técnica de administración.
El objetivo de este estudio es identificar las características y métodos de administración de broncodilatadores mediante la conexión de inhaladores de dosis medida (IDMp) al circuito ventilatorio de pacientes con VMI.
MétodosSe trata de una revisión exploratoria desarrollada de acuerdo con el método propuesto por el Joanna Briggs Institute (JBI)11 y estructurada según la lista de verificación proporcionada por PRISMA for Scoping Review (PRISMA-ScR)12. El protocolo de revisión se registró en el Open Science Framework (https://osf.io/yd2b4/), identificador doi:10.17605/OSF.IO/YD2B4.
Para abordar la pregunta de la investigación, se empleó la estrategia de Población, Concepto y Contexto (PCC): P= adultos con ventilación mecánica invasiva; C= administración de broncodilatadores mediante IDMp; C = hospitalización en la UCI. La pregunta de investigación se expresó de la siguiente manera: «¿cómo debe conectarse el IDMp al circuito y cuáles son las recomendaciones para administrar broncodilatadores a pacientes adultos con ventilación mecánica invasiva?»
Para identificar los documentos potencialmente relevantes se consultaron las bases de datos PubMed, Embase Elsevier, Cochrane Library y Lilacs, y se utilizaron los descriptores «Respiration, artificial» y «Metered Dose Inhalers» conectados por el operador booleano «AND» y seguidos de sus respectivos sinónimos y palabras clave contenidas en títulos y resúmenes. La estrategia de búsqueda principal para PubMed (tabla 1) fue desarrollada por investigadores con el apoyo de una persona bibliotecaria con experiencia en el campo. La clave de búsqueda se tradujo para cada base de datos según sus especificaciones.
Estrategia de búsqueda principal
| Base de datos | Estrategia de búsqueda |
|---|---|
| PubMed | («Respiration, artificial»[mh] OR «Mechanical Ventilation»[tiab] OR «Artificial respiration»[tiab]) AND («Metered Dose Inhalers»[mh] OR “Metered Dose Inhaler*»[tiab] OR MDI[tiab] OR «Spacer Inhaler*»[tiab] OR «Spacer-Inhaler*»[tiab] OR Spinhaler*[tiab]) AND (1000/1/1:2023/07/31[pdat]) |
Los criterios de elegibilidad fueron los siguientes: pacientes adultos ingresados en la UCI, con VMI (independientemente de la enfermedad subyacente) y a los que se les administraba medicación broncodilatadora mediante un IDMp. Se incluyeron todos los estudios experimentales y observacionales, sin restricciones de idioma, hasta el 31 de julio de 2023. También se incluyeron revisiones bibliográficas (de cualquier tipo) y consensos de expertos, siempre que abordaran el tema basándose en la bibliografía de estudios clínicos. Se excluyeron los estudios que incluían broncodilatadores combinados con otra clase farmacológica (por ejemplo, corticosteroides) en el mismo dispositivo y aquellas revisiones que contenían estudios preclínicos.
Tras la búsqueda en las bases de datos, los estudios se importaron a la aplicación web Rayyan IA© 202213 y se eliminaron los duplicados. Se aplicaron los criterios de inclusión y exclusión mediante la lectura de títulos y resúmenes por 2 investigadores de forma independiente; los desacuerdos se resolvieron mediante un tercer revisor.
Se elaboró un formulario piloto de extracción de datos que los investigadores pusieron a prueba, y la extracción de datos la realizaron 2 revisores independientes. En caso de discrepancias en los datos recogidos, se realizó una tercera revisión del documento. Se examinaron las referencias de los estudios incluidos para la posible inclusión de estudios adicionales.
Los datos recogidos incluyeron: preparación del paciente antes de la administración de la medicación, tipo de dispositivo utilizado para la conexión del IDMp, colocación del IDMp en el circuito, distancia entre el IDMp y el tubo endotraqueal (TET), preparación del circuito del respirador y cuidados relacionados con la medicación. También se evaluó la presencia de figuras o imágenes que ilustraran la conexión de la medicación al circuito. Los datos se resumieron mediante el programa Excel®.
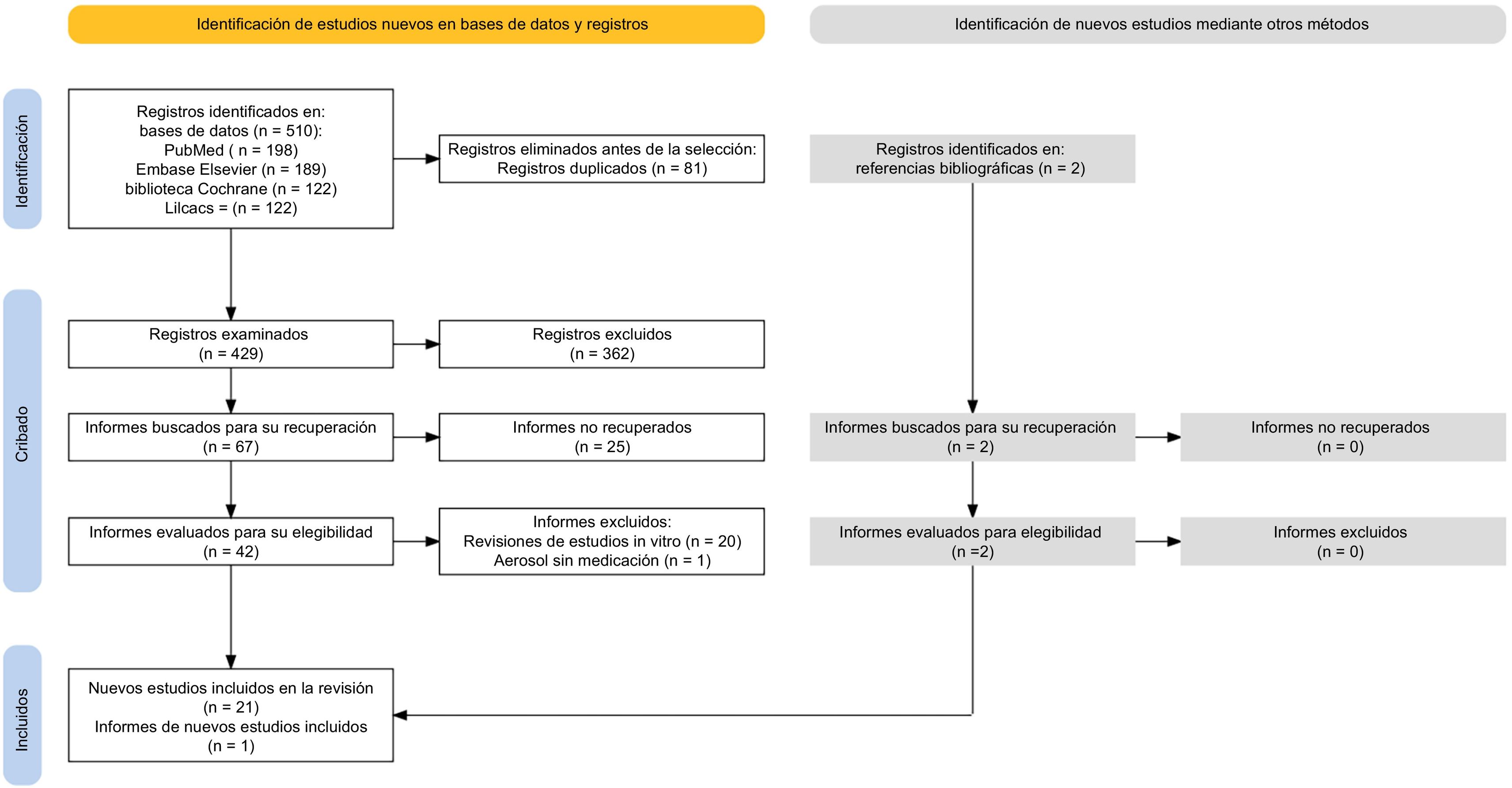
ResultadosEn las bases de datos se identificaron un total de 510 publicaciones. Tras eliminar los duplicados, se leyeron los títulos y resúmenes de 429 documentos. Del análisis inicial se seleccionaron 67 publicaciones, y de ellas, 21 estudios cumplieron los criterios de inclusión. Como se muestra en la figura 1 se incluyeron 2 estudios adicionales obtenidos a partir de las referencias de los estudios seleccionados previamente, lo que supuso la inclusión en total de 23 estudios en la revisión.
Diagrama de flujo PRISMA del proceso de selección de estudios14.
Todos los estudios eran experimentales: 19 eran estudios controlados aleatorizados (82,60%) y 4 eran estudios de intervención no aleatorizados (17,39%). Ninguno de los estudios se centró en la técnica de inhalación como modo de intervención. Por lo tanto, los datos de interés se recogieron a partir del protocolo de administración proporcionado. La medicación broncodilatadora utilizada en la mayoría de los estudios (78,26%) fue el albuterol, también conocido como salbutamol. Catorce estudios (60,86%) incluyeron solo a pacientes con enfermedad pulmonar obstructiva crónica (EPOC); 8 estudios (34,78%) incluyeron a cualquier paciente ingresado en la UCI con broncoconstricción y necesidad de tratamiento broncodilatador y un estudio (4,34%) incluyó pacientes con EPOC o asma.
En cuanto a la preparación del paciente antes de la administración de la medicación, 8 estudios (34,78%) realizaron aspiración de la vía aérea si el paciente presentaba secreción en las vías respiratorias o en el TET15–22. Once estudios (47,82%) colocaron al paciente en posición de Fowler (posición erguida de la cabeza y el torso con un ángulo entre 30 y 45°)16,18–21,23–28 un estudio colocó al paciente en decúbito dorsal15 y un estudio mantuvo al paciente en la posición original en la que se encontraba29.
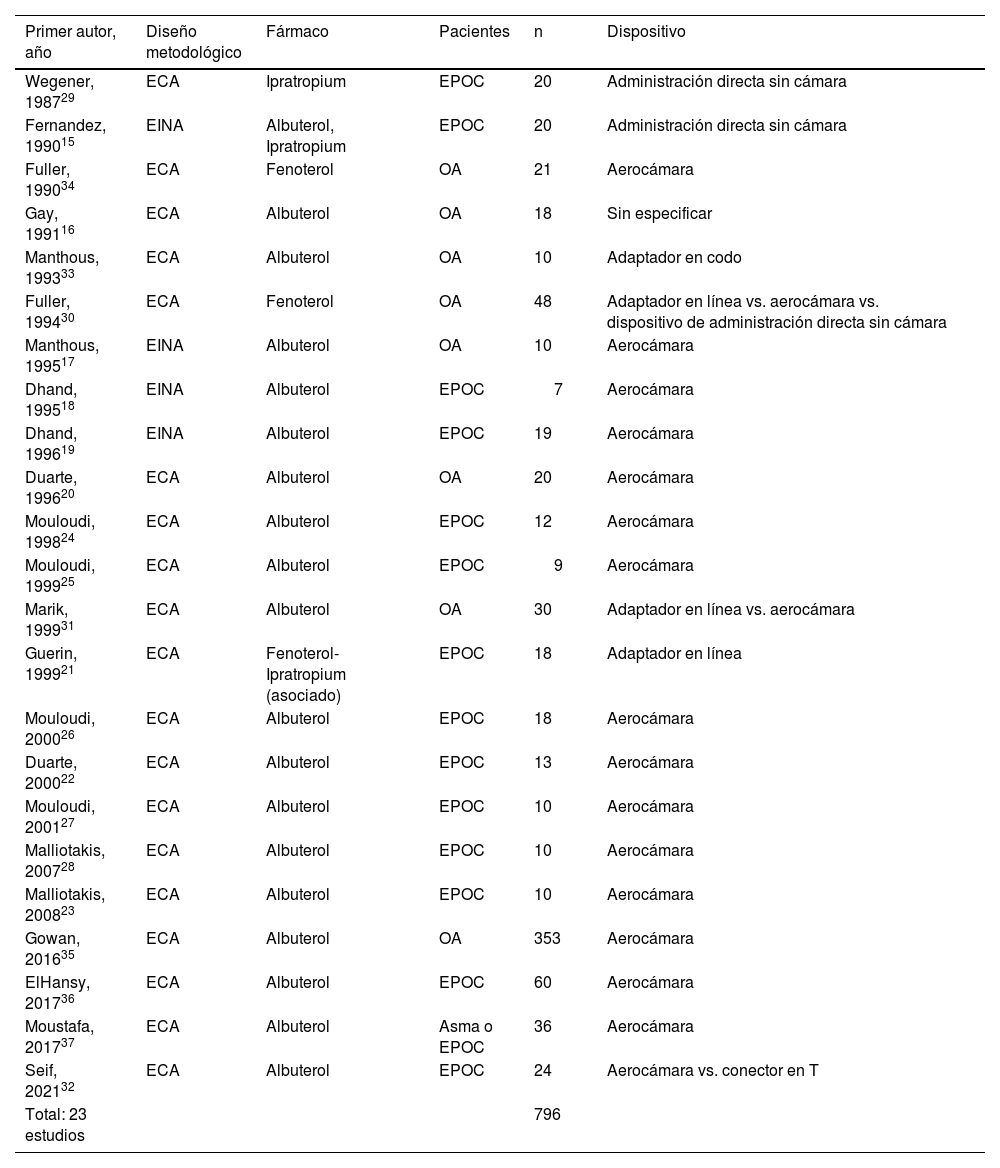
Un total de 22 estudios (95,65%) describían el dispositivo utilizado para conectar el IDMp al circuito de ventilación mecánica. El dispositivo más empleado fue la cámara espaciadora (aerocámara) (n=15), seguido de un adaptador en línea (n=3) y un dispositivo de administración directa sin cámara en el tubo endotraqueal (n=3). Además, 3 estudios comparaban el uso de una cámara espaciadora con otro tipo de dispositivo30–32; un estudio utilizó un adaptador en el codo33 y otro no especificaba el tipo de dispositivo utilizado16 (tabla 2).
Características de los estudios incluidos
| Primer autor, año | Diseño metodológico | Fármaco | Pacientes | n | Dispositivo |
|---|---|---|---|---|---|
| Wegener, 198729 | ECA | Ipratropium | EPOC | 20 | Administración directa sin cámara |
| Fernandez, 199015 | EINA | Albuterol, Ipratropium | EPOC | 20 | Administración directa sin cámara |
| Fuller, 199034 | ECA | Fenoterol | OA | 21 | Aerocámara |
| Gay, 199116 | ECA | Albuterol | OA | 18 | Sin especificar |
| Manthous, 199333 | ECA | Albuterol | OA | 10 | Adaptador en codo |
| Fuller, 199430 | ECA | Fenoterol | OA | 48 | Adaptador en línea vs. aerocámara vs. dispositivo de administración directa sin cámara |
| Manthous, 199517 | EINA | Albuterol | OA | 10 | Aerocámara |
| Dhand, 199518 | EINA | Albuterol | EPOC | 7 | Aerocámara |
| Dhand, 199619 | EINA | Albuterol | EPOC | 19 | Aerocámara |
| Duarte, 199620 | ECA | Albuterol | OA | 20 | Aerocámara |
| Mouloudi, 199824 | ECA | Albuterol | EPOC | 12 | Aerocámara |
| Mouloudi, 199925 | ECA | Albuterol | EPOC | 9 | Aerocámara |
| Marik, 199931 | ECA | Albuterol | OA | 30 | Adaptador en línea vs. aerocámara |
| Guerin, 199921 | ECA | Fenoterol-Ipratropium (asociado) | EPOC | 18 | Adaptador en línea |
| Mouloudi, 200026 | ECA | Albuterol | EPOC | 18 | Aerocámara |
| Duarte, 200022 | ECA | Albuterol | EPOC | 13 | Aerocámara |
| Mouloudi, 200127 | ECA | Albuterol | EPOC | 10 | Aerocámara |
| Malliotakis, 200728 | ECA | Albuterol | EPOC | 10 | Aerocámara |
| Malliotakis, 200823 | ECA | Albuterol | EPOC | 10 | Aerocámara |
| Gowan, 201635 | ECA | Albuterol | OA | 353 | Aerocámara |
| ElHansy, 201736 | ECA | Albuterol | EPOC | 60 | Aerocámara |
| Moustafa, 201737 | ECA | Albuterol | Asma o EPOC | 36 | Aerocámara |
| Seif, 202132 | ECA | Albuterol | EPOC | 24 | Aerocámara vs. conector en T |
| Total: 23 estudios | 796 |
ECA: Ensayo clínico aleatorizado; EINA: estudios de intervención no aleatorizados; EPOC: enfermedad pulmonar obstructiva crónica; OA: obstrucción de las vías respiratorias/broncoconstricción independientemente de la enfermedad subyacente; n= tamaño de la muestra.
Veintiún estudios especificaron la posición del IDMp en el circuito, y evaluaban si se colocaba en la rama inspiratoria, la espiratoria o directamente conectado al TET. En 16 estudios17–28,32,34,36,37, el IDMp se colocó en la rama inspiratoria, y en 3 (13,04%) se conectó directamente al TET15,29,33. En Fuller et al.30, el IDMp se colocó en la rama inspiratoria cuando se utilizó una cámara espaciadora o un adaptador en línea, pero cuando se utilizó un dispositivo sin cámara sobre el tubo, se colocó directamente en el TET. En Marik et al.31, cuando se utilizó una cámara espaciadora, el IDMp se colocó en la rama inspiratoria y se conectó directamente al TET cuando se utilizó un adaptador en línea.
Se evaluó la distancia, en centímetros (cm), entre el IDMp y el inicio del TET, pero 12 estudios no especificaron esta medida (52,17%). En 3 estudios se conectó el IDMp directamente al TET15,29,33; en un estudio se colocó a una distancia de 10cm22 y en 5se situó a una distancia de 15cm18–21,34. En Fuller et al.30, el IDMp se colocó directamente en el TET cuando se utilizó un dispositivo de administración directa sin cámara) y se colocó a una distancia de 22cm del TET (cuando se utilizó una cámara espaciadora o un adaptador en línea). En Marik et al.31, se colocó directamente en el TET (cuando se utilizó un adaptador en línea), pero no se especificó la distancia cuando se utilizó una cámara espaciadora.
En cuanto a la preparación del circuito de ventilación mecánica, en 10 estudios (43,47%) se colocó el IDMp antes del conector en Y del respirador; en un estudio se colocó después de dicho conector29; en otro, el conector Y se colocó directamente en el TET y el IDMp se situó a 10cm de dicho conector17. Un estudio colocó el IDMp junto con el conector en Y35. Además, 2 estudios retiraron o desconectaron el filtro de los intercambiadores de calor y humedad (ICH), y un estudio mantuvo el filtro en su lugar23,36. En los estudios de Dhand et al. se drenaba el circuito si se observaba condensación de agua en el mismo18,19.
En cuanto a los cuidados relacionados con la medicación, en 16 estudios (69,56%) se agitó vigorosamente el IDMp antes de cada descarga, en un estudio se agitó cada 10 descargas o cuando la descarga no se producía correctamente17. En 2 estudios el IDMp se agitó con vigor solo al inicio de la técnica sin repetirla entre descargas18,31. Diecinueve estudios disparaban una descarga inmediatamente al inicio de la fase inspiratoria y 4 estudios no especificaron cómo se realizaba la sincronización de las descargas15–17,21.
El tiempo entre descargas de aerosol se evaluó en 17 estudios (73,91%). En 8 estudios (34,78%), se observó un tiempo de espera de 30s (segundos) o más entre las descargas16,20–22,30,31,34,37. En 7 estudios (30,43%), el tiempo de espera entre descargas fue de 20 y 30s19,23–28. En Seif et al.32, hubo 15s entre descargas, y en Dhand et al.18 el intervalo fue de 20s.
En 3 estudios se realizó una pausa teleinspiratoria al final de cada dosis: en el estudio de Fernández et al.15 se realizó una pausa teleinspiratoria de 10s; en el estudio de Guerin et al.21, la pausa fue de 4s y en el de Mouloudi et al.24, de 5s.
En 6 estudios (26,08%) se identificó una figura o imagen que ilustraba el tipo de dispositivo utilizado para conectar el IDMp (cámara espaciadora, adaptador, etc.) y se señalaba la posición del IDMp en el circuito15,25,29,30,32,34. Solo un estudio incluyó una figura que ilustraba la posición del IDMp en el circuito36. En la tabla 3 se muestra un resumen de los resultados más comunes.
Resultados más frecuentes en los estudios incluidos
| Variables de interés | Medida | Número de artículos citados |
|---|---|---|
| Dispositivo | Aerocámara | 18 |
| Posición del IDMp en el circuito | Rama inspiratoria | 18 |
| Distancia entre el IDMp y el TET | 15cm de distancia | 5 |
| Directamente conectado al TET | 5 | |
| Intervalo entre descargas | ≥30s | 8 |
| Cuidados del paciente | Aspiración de las vías respiratorias | 8 |
| Posición semirrecostada | 11 | |
| Manejo del circuito | IDMp antes de conector en Y | 10 |
| Manejo del IDMp | Agitar antes de cada descarga | 16 |
| Sincronización entre la descarga y el inicio de la inhalación | 19 |
cm: centímetros; IDMp: Inhalador de dosis medida presurizado; s: segundos; TET: tubo endotraqueal.
El conector en Y es un conector intermedio en circuitos respiratorios de doble rama con rama inspiratoria y rama espiratoria.
Esta revisión es la primera que cuyo objetivo ha sido recoger información exclusivamente relacionada con la administración de broncodilatadores mediante IDMp en pacientes con ventilación mecánica. El abanico de técnicas y métodos de conexión identificados en los estudios fue amplio, si bien se observaron que aún existen algunas lagunas.
La administración de medicamentos en aerosol en las vías respiratorias inferiores depende de numerosos factores relacionados con la formulación del medicamento, el dispositivo generador de aerosol y la técnica de administración empleada4. Además de los factores mencionados, y especialmente en la ventilación mecánica, la administración de aerosoles se ve influida por el estado clínico del paciente y los ajustes del respirador, ya que el circuito de administración de oxígeno a las vías respiratorias inferiores es complejo2,4,5,8,38,39.
La aspiración de las vías respiratorias, una medida de cuidados del paciente antes de la administración de la medicación, fue realizada en 8 estudios. El objetivo de la aspiración de las vías respiratorias es eliminar las secreciones bronquiales generadas durante la ventilación mecánica40. La presencia de secreciones puede provocar un aumento de la resistencia de las vías respiratorias y la consiguiente asincronía paciente-respirador. Por lo tanto, una aspiración previa puede mejorar la administración eficaz del aerosol. En cuanto a la posición del paciente, en el 47,82% de los estudios se adoptó una posición de Fowler. Aunque el efecto broncodilatador fue significativo, no existen estudios que comparen las diferencias en la eficacia de administración de aerosol dependiendo de las distintas posiciones reclinadas en pacientes con ventilación mecánica.
El IDMp es un dispositivo que contiene una mezcla presurizada de propelente, tensioactivos, conservantes, aromatizantes y sustancia activa41. Los IDMp poseen dispensadores estándares diseñados para uso en una vía aérea intacta y no están específicamente diseñados para uso durante la VMI. Como resultado, para conectar el IDMp al circuito se utilizan adaptadores comerciales42. En nuestra revisión, la mayoría de los estudios utilizaron una cámara espaciadora como dispositivo de conexión. La cámara espaciadora suele tener forma cilíndrica y su objetivo es reducir la velocidad del chorro de aerosol. Esto permite que el propelente se evapore y que el tamaño de las partículas se estabilice, lo que minimiza la deposición de medicación en las paredes del circuito y mejora el suministro de aerosol a las vías respiratorias inferiores4,5. Los estudios demuestran que el uso de una cámara espaciadora en un circuito de ventilación produce un suministro de aerosol de 4 a 6 veces superior respecto a otros adaptadores, como los adaptadores de codo o en línea4,5,8.
Dos estudios incluidos en la revisión compararon la diferencia entre el uso de una cámara espaciadora y otros dispositivos. En Fuller et al., se comparó la administración de fenoterolmarcado con radiactividad mediante 4 dispositivos diferentes: una cámara espaciadora de gran volumen, una cámara espaciadora de pequeño volumen, un adaptador en línea y un dispositivo con acción directa en el TET. El estudio demostró que la administración de aerosol era significativamente mayor cuando se administraba con cámara espaciadora (independientemente del volumen) en comparación con el adaptador en línea o el dispositivo de acción directa (p=0,004)30. Marik et al. compararon 3 métodos de administración de aerosoles (dispositivo cámara espaciadora, adaptador en línea, nebulizador) y descubrieron que la cámara espaciadora mostraba la mayor eficacia de administración entre los dispositivos (p=0,02)31.
La mayoría de los estudios especificaban la posición del IDMp en el circuito (n=21; 91,30%). La rama inspiratoria fue la opción más utilizada, seguida de la conexión directa al TET. Esta recomendación concuerda con los estudios preclínicos, ya que la colocación en la rama espiratoria alteraría por completo el suministro de aerosol, dirigiéndolo en la dirección opuesta a la vía aérea del paciente43. Lo mismo aplica a la sincronización de las descargas. La mayoría de los estudios especificaron esta recomendación y activaron las descargas justo al inicio de la fase inspiratoria (n=19; 82,60%), una medida crucial para garantizar que el aerosol se dirige a la vía aérea del paciente.
La posición del IDMp respecto al conector en Y varió en los estudios, pero en la mayoría de los que aportaba dicha información, el IDMp se colocó antes del conector en Y. También hubo diferencias respecto al análisis de la distancia entre el IDMp y el TET. Dado que el circuito puede visualizarse desde 2 direcciones (paciente-respirador o respirador-paciente) y contiene diferentes conectores y especificaciones, entre ellas variaciones entre marcas comerciales y disponibilidad institucional, para comprender la disposición de los elementos y la medicación en el circuito es esencial la presencia de imágenes, figuras o esquemas. La mayoría de los estudios (n=16; 69,56%) no incluían imágenes o figuras que mostrasen el protocolo de administración del broncodilatador.
El intervalo entre las descargas varió entre los estudios, pero el más prevalente fue de 30s o superior. Según los estudios preclínicos43–45 las descargas consecutivas sin pausa afectan de forma negativa el suministro de aerosol. Si todas las descargas se liberan simultáneamente, la sincronización se verá afectada y las partículas de fármaco pueden alejarse de las vías respiratorias del paciente46.
El estudio de Mouloudi et al. comparó el efecto de una pausa teleinspiratoria en un grupo de 12 pacientes aleatorizados con EPOC que recibieron 6 descargas de albuterol con una pausa de 5s y sin pausa teleinspiratoria. La broncodilatación fue satisfactoria independientemente de la aplicación de una pausa teleinspiratoria (p >0,05)24.
Además de los factores mencionados, los ajustes del respirador también pueden influir en la administración de la medicación. El volumen corriente, la velocidad del flujo de aire, la humedad del circuito y el modo ventilatorio son parámetros que influyen directamente en el suministro de fármaco a las vías respiratorias inferiores42,46.
Entre las limitaciones de esta revisión cabe destacar la ausencia de determinada información, el escaso número de estudios obtenidos (máxime si consideramos que existe un periodo de 35 años entre el artículo más antiguo y el más reciente) y la no inclusión de estudios con broncodilatadores asociados a otras clases de medicamentos. Además, la información sobre la técnica de inhalación se obtuvo a través de los protocolos de administración proporcionados en los ensayos, y estos estudios no evaluaron desenlaces o resultados relacionados con la técnica o los diferentes tipos de conexiones.
La complejidad de la administración de fármacos en este contexto y la variedad de ajustes del respirador dificultan la medición de los parámetros y las implicaciones clínicas en los pacientes. A pesar de las lagunas de conocimiento existentes, los broncodilatadores en IDMp se prescriben y administran de forma rutinaria en la práctica clínica para pacientes con ventilación mecánica. Nuestra revisión puede ayudar a comprender las características clave y las precauciones que deben tomarse durante la administración de la medicación, y contribuye a la optimización de la técnica.
El uso de broncodilatadores mediante IDMp en pacientes con ventilación mecánica requiere prestar atención cuidadosa a la técnica de inhalación utilizada para garantizar la administración eficaz de la medicación en las vías respiratorias inferiores. El uso de dispositivos específicos para la conexión del IDMp al circuito (preferiblemente una cámara espaciadora), la colocación del IDMp en la rama inspiratoria, agitar el IDMp, el tiempo entre descargas y la sincronización con el inicio de la fase inspiratoria, son factores que deben tenerse en cuenta al administrar la medicación.
FinanciaciónCoordinación para la mejora del personal con enseñanza superior (CAPES - Coordenação de Aperfeiçoamento de Pessoal de Nível Superior - Brasil) por la beca de investigación concedida al segundo revisor (88882.632798/2021-01)
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Responsabilidad y cesión de derechosTodos los autores aceptamos la responsabilidad definida por el Comité Internacional de Editores de Revistas Médicas (disponible en http://www.icmje.org/).
Declaración de contribución de autoría CRediTKathleen Asturian: Writing – original draft, Validation, Methodology, Investigation, Formal analysis, Data curation, Conceptualization. Mariana Balhego-Rocha: Writing – review & editing, Methodology, Investigation, Data curation, Conceptualization. Diogo Pilger: Validation, Methodology, Conceptualization.