el objetivo principal de este estudio ha sido evaluar la implantación de prácticas seguras de medicación en los servicios de urgencias hospitalarios, con el fin de conocer los puntos de mayor riesgo y los retos de seguridad a los que se enfrentan estos servicios, para planificar iniciativas de mejora colaborativas.
Métodoestudio multicéntrico de tipo descriptivo basado en la cumplimentación voluntaria del Cuestionario de autoevaluación de la seguridad del uso de los medicamentos en los servicios de urgencias, del 16 de mayo al 16 de noviembre de 2023. El cuestionario incluye 133 ítems de evaluación agrupados en 10 elementos clave. Se determinó la puntuación media y el porcentaje medio sobre el valor máximo posible en el cuestionario completo, en los elementos clave y en los ítems de evaluación.
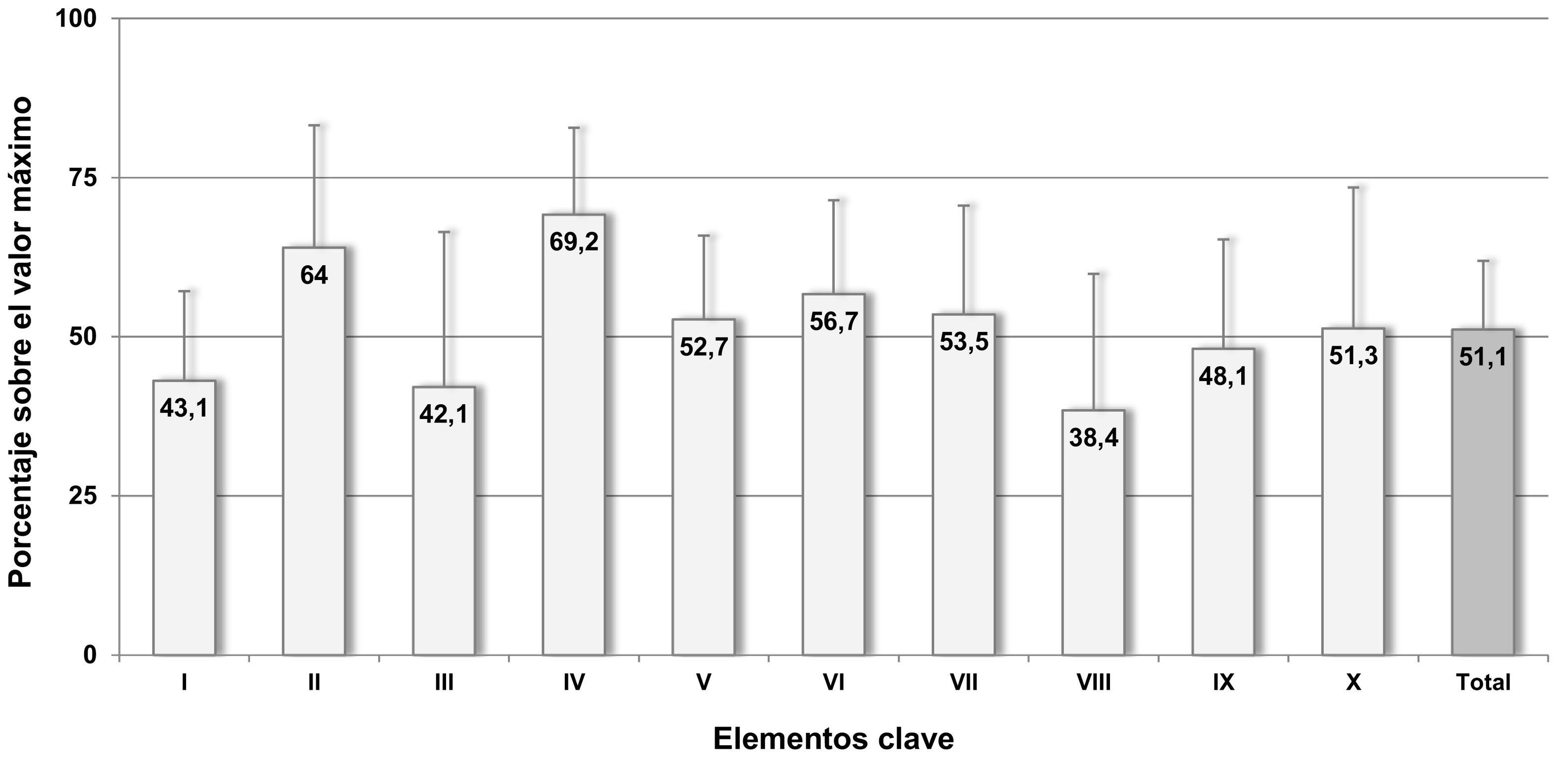
Resultadosun total de 72 servicios de urgencias cumplimentaron el cuestionario. El promedio de puntuación obtenida en el cuestionario fue de 428,3 puntos (51,1% de la puntuación máxima), observándose una gran variación entre las puntuaciones de los servicios participantes (rango: 164–620,5). Cuatro elementos clave mostraron valores inferiores al 50%, los correspondientes a: competencia y formación de los profesionales en prácticas seguras (38,4%), incorporación de los farmacéuticos en los servicios de urgencias (42,1%), disponibilidad y accesibilidad a la información sobre los pacientes (43,1%) y educación al paciente (48,1%). Los valores más altos correspondieron a los referentes al etiquetado, envasado y nombre de medicamentos (69,2%) y a la comunicación de las prescripciones y de información sobre la medicación (64%). No se encontraron diferencias entre los servicios de urgencias en los elementos clave según la dependencia o el tamaño del hospital, o el tipo de servicio de urgencias, excepto para el referente a la incorporación de farmacéuticos en los servicios de urgencias, donde se observaron diferencias entre los hospitales con menos de 200 camas (28,9%) y los de más de 500 (52,2%).
Conclusiónla aplicación del cuestionario de autoevaluación específico ha permitido conocer prácticas de seguridad que están implementadas de forma insuficiente en los servicios de urgencias de nuestro país e identificar puntos críticos de mejora sobre los que sería prioritario planificar iniciativas colaborativas para reducir los errores de medicación.
The aim of this study was to assess the implementation of safe medication practices in hospital emergency services, in order to understand the points of greatest risk as well as the safety challenges faced by these departments, and to plan collaboratively improvement initiatives.
MethodMulticentric and descriptive study based on completion of the “Medication safety self-assessment of emergency services” from 5/16/2023 to 11/16/2023, at voluntarily participating emergency services. The survey contained 93 items grouped into 10 key elements. Mean score and mean percentages based on the maximum possible values for the overall survey, for the key elements and for each individual item of evaluation, were assessed.
ResultsA total of 72 emergency services completed the questionnaire. The mean score obtained for the overall questionnaire was 428.3 points (51.1% of the maximum score). Results showed a large variation among the scores of the participating services (range: 164–620.5). Four key elements had values below 50%, corresponding to competence and training of professionals in safety practices (38.4%); incorporation of pharmacists in emergency departments (42.1%), availability and accessibility of information about patients (43.1%), and patient education (48.1%). The highest values corresponded to labeling, packaging, and naming of medications (69.2%) and communication of prescriptions and other medication information (64%). No differences were found between emergency services in the key elements according to the dependency or size of the hospital, or the type of service, except for the item referring to the incorporation of pharmacists in the emergency service, where differences were observed between hospitals with less than 200 beds (28.9%) and those with more than 500 (52.2%).
ConclusionThe application of the specific self-assessment questionnaire has made it possible to identify safety practices that are insufficiently implemented into emergency services in our country and to identify critical points for improvement for which planning collaborative initiatives to reduce medication errors in these departments should become a priority.
Los servicios de urgencias son uno de los ámbitos con mayor prevalencia de eventos adversos evitables por medicamentos, según un reciente informe de la Organización Mundial de la Salud1. En estos servicios confluyen diversos factores que hacen que presenten un riesgo elevado de que se produzcan errores de medicación y de que estos causen eventos adversos a los pacientes. Así, los servicios de urgencias atienden diferentes pacientes con diversidad de enfermedades que requieren con frecuencia la utilización de medicamentos de alto riesgo; los profesionales en ocasiones no tienen acceso a la historia clínica completa de los pacientes; los medicamentos generalmente se administran en el punto de atención sin una validación farmacéutica; hay una mayor prevalencia de órdenes verbales, particularmente en situaciones urgentes y de alto estrés; y los médicos y el personal de enfermería a menudo tratan a varios pacientes a la vez, con una gran presión asistencial, interrupciones frecuentes, etc.2,3.
Los errores de medicación en los servicios de urgencias ocurren con más frecuencia en los procesos de prescripción y administración, aunque también ocurren en otros procesos, como en las transiciones asistenciales, donde los errores han ido en aumento en las últimas décadas, ya que los pacientes que acuden a estos servicios son cada vez más complejos y están polimedicados3–7. La prevalencia de eventos adversos evitables por medicamentos en los servicios de urgencias oscila entre el 2 y el 12%8. En España, el estudio EVADUR mostró que un 12% de los pacientes atendidos en estos servicios presentaba algún tipo de incidente o evento adverso derivado de su asistencia sanitaria, de los que el 24,1% estaba relacionado con la medicación9. Para reducir los errores y los eventos adversos evitables por medicamentos, es necesario que los servicios de urgencias conozcan la etiología de los mismos y establezcan prácticas seguras efectivas en sus procesos, dirigidas a los puntos más proclives a errores.
El Institute for Safe Medication Practices (ISMP) ha desarrollado en Estados Unidos varios Medication Safety Self-Assessments© para distintos ámbitos10. Estos cuestionarios recogen de una forma estructurada las prácticas seguras que, según la evidencia disponible y la experiencia del ISMP en el análisis de errores, deberían estar implementadas en el ámbito al cual van dirigidos para reducir los riesgos en sus procesos. Constituyen una herramienta proactiva de mejora de la seguridad que ayuda a los profesionales a evaluar la implantación de las prácticas seguras de medicación en sus sistemas y a conocer y priorizar las prácticas de mejora que deben adoptar para minimizar el riesgo de errores de medicación. Diversos organismos y sociedades científicas han recomendado su utilización11,12.
En España, el Ministerio de Sanidad y el ISMP-España publicaron en 2007 el Cuestionario de autoevaluación de la seguridad del sistema de utilización de los medicamentos en los hospitales, que es una adaptación del Medication Safety Self-Assessment for hospitals©13 a la práctica asistencial española, el cual se actualizó en 201814. A partir de este documento, el ISMP-España, el Grupo de trabajo Redfaster de la Sociedad Española de Farmacia Hospitalaria (SEFH) y la Sociedad Española de Medicina de Urgencias y Emergencias (SEMES) elaboraron el Cuestionario de autoevaluación de la seguridad del uso de los medicamentos en los servicios de urgencias, considerando las características distintivas de estos servicios y la etiología de los tipos de errores más frecuentes15. Este cuestionario específico resulta de utilidad a nivel local para que los profesionales se familiaricen con las prácticas seguras, identifiquen sus áreas de riesgo y establezcan un programa de mejora de la seguridad de la medicación.
Una vez que se dispuso de esta herramienta, se abordó la realización de este estudio, con el objetivo principal de evaluar la implantación de prácticas seguras de medicación en los servicios de urgencias a nivel nacional, para conocer los puntos de mayor riesgo y los retos de seguridad a los que se enfrentan estos servicios y planificar iniciativas de mejora colaborativas.
MétodosSe trata de un estudio multicéntrico de tipo descriptivo llevado a cabo para evaluar la implantación de las prácticas de seguridad recogidas en el Cuestionario de autoevaluación de la seguridad del uso de los medicamentos en los servicios de urgencias15. Se ofreció la opción de participar en el mismo a todos aquellos servicios de urgencias que cumplimentaran el cuestionario en un periodo de tiempo preestablecido (del 16 de mayo al 16 de noviembre de 2023).
El estudio fue difundido por la SEFH y SEMES a sus miembros a través de sus listas de correo electrónico. A los servicios participantes se les indicó que reunieran a un equipo interdisciplinar para efectuar la evaluación y se les facilitó una contraseña de acceso a una aplicación informática para registrar las respuestas, que está instalada en la web ISMP-España y asegura la confidencialidad de la información.
Cuestionario y valoraciónEl cuestionario de autoevaluación para urgencias fue desarrollado por el ISMP-España con la colaboración de un panel de expertos pertenecientes a los grupos Redfaster y de Seguridad Clínica de la SEFH y SEMES14. Consta de 133 ítems de evaluación que representan prácticas o medidas concretas destinadas a prevenir los errores de medicación en los servicios de urgencias. De ellos, 99 son ítems del cuestionario de hospitales, 30 son ítems cuyo contenido se adaptó al ámbito de los servicios de urgencias y 4 son nuevos ítems que se corresponden con prácticas seguras específicas. Está estructurado en 10 apartados que son los 10 elementos clave que, según el modelo conceptual del ISMP, determinan la seguridad del sistema de utilización de los medicamentos.
El grado de implantación de cada ítem de evaluación en cada servicio de urgencias se tiene que valorar, utilizando un baremo con las siguientes 5 posibles respuestas:
- a.
No se ha realizado ninguna iniciativa para implantar este ítem.
- b.
Este ítem se ha debatido para su posible implantación, pero no se ha implantado.
- c.
Este ítem se ha implantado parcialmente en algunas o todas las áreas, pacientes, medicamentos o profesionales.
- d.
Este ítem se ha implantado completamente en algunas áreas, pacientes, medicamentos o profesionales.
- e.
Este ítem se ha implantado completamente en todas las áreas, pacientes, medicamentos o profesionales.
Los ítems de evaluación tienen asignados diferentes puntuaciones en función de su efectividad para reducir los errores de medicación. La opción A siempre puntúa 0, mientras que las puntuaciones de las opciones B, C, D o E van en aumento hasta un valor para la E que varía entre 2 y una puntuación máxima de 16, que corresponde a prácticas cuya implantación es muy efectiva en la prevención de errores de medicación. Además, en el cuestionario hay 3 ítems cuya respuesta tiene la opción de ser «no aplicable», para considerar la posibilidad de que un determinado servicio de urgencias no disponga de sistemas automatizados de dispensación, y que se restan del cómputo global en caso de responderse como «no aplicables».
Cumplimentación del cuestionarioLos miembros de los equipos interdisciplinares constituidos en los servicios de urgencias evaluaron el grado de implantación de cada ítem del cuestionario. Una vez finalizada la autoevaluación, las respuestas se registraron por los responsables de cada centro en la aplicación informática del cuestionario, que está siempre accesible para que cada servicio de urgencias pueda disponer de su información. De esta manera, cada servicio obtuvo los resultados valorados de sus datos por elementos clave e ítems de evaluación. También pudieron comparar sus resultados frente a la información agregada del resto de servicios de urgencias.
Análisis de los datosEl análisis de los resultados de los servicios participantes en el estudio incluyó la determinación de la puntuación media en valor absoluto obtenida para la totalidad del cuestionario, y para cada elemento clave e ítem de evaluación. También se calculó el porcentaje sobre la puntuación o valor máximo posible de cada elemento clave e ítem de evaluación, para reflejar su grado de implantación e identificar las oportunidades de mejora, así como para efectuar comparaciones, ya que las puntuaciones máximas posibles o alcanzables de cada uno de ellos son diferentes. Este porcentaje medio oscilaría entre un 0% (que supondría una nula implantación) hasta un 100% (que supondría una implantación completa).
Se realizó un análisis estadístico descriptivo de las características de los servicios participantes en el estudio y se compararon las puntuaciones y los porcentajes sobre los valores máximos alcanzados para el cuestionario completo y para los elementos clave entre los servicios de la muestra, estratificados según sus características. Las variables consideradas fueron: 1) dependencia funcional (hospitales públicos y privados); 2) número de camas (menos de 200 camas, de 200 a 499 camas y más de 500 camas); 3) tipo de servicio de urgencias (polivalente y otros) y 4) actividad docente o no de posgrado. Los porcentajes medios de las variables dicotómicas se compararon mediante el test t de Student. Para la variable número de camas se utilizó el test ANOVA. Se consideraron significativos los valores de p < 0,05. Se utilizó el programa IBM SPSS Statistics 25.
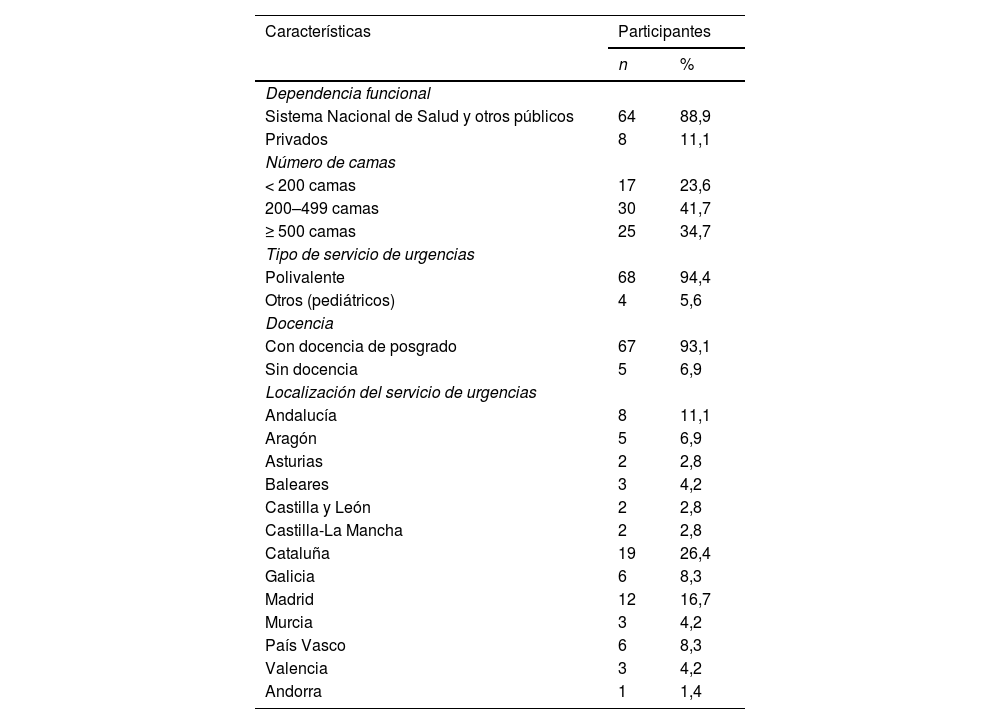
ResultadosEn la fecha de cierre del estudio, 72 servicios de urgencias habían cumplimentado el cuestionario, 71 de 12 comunidades autónomas españolas y uno de Andorra, cuyas características se recogen en la tabla 1. De los 72 servicios participantes, 68 fueron polivalentes y 4 pediátricos.
Características de los servicios de urgencias que participaron en el estudio (n = 72)
| Características | Participantes | |
|---|---|---|
| n | % | |
| Dependencia funcional | ||
| Sistema Nacional de Salud y otros públicos | 64 | 88,9 |
| Privados | 8 | 11,1 |
| Número de camas | ||
| < 200 camas | 17 | 23,6 |
| 200–499 camas | 30 | 41,7 |
| ≥ 500 camas | 25 | 34,7 |
| Tipo de servicio de urgencias | ||
| Polivalente | 68 | 94,4 |
| Otros (pediátricos) | 4 | 5,6 |
| Docencia | ||
| Con docencia de posgrado | 67 | 93,1 |
| Sin docencia | 5 | 6,9 |
| Localización del servicio de urgencias | ||
| Andalucía | 8 | 11,1 |
| Aragón | 5 | 6,9 |
| Asturias | 2 | 2,8 |
| Baleares | 3 | 4,2 |
| Castilla y León | 2 | 2,8 |
| Castilla-La Mancha | 2 | 2,8 |
| Cataluña | 19 | 26,4 |
| Galicia | 6 | 8,3 |
| Madrid | 12 | 16,7 |
| Murcia | 3 | 4,2 |
| País Vasco | 6 | 8,3 |
| Valencia | 3 | 4,2 |
| Andorra | 1 | 1,4 |
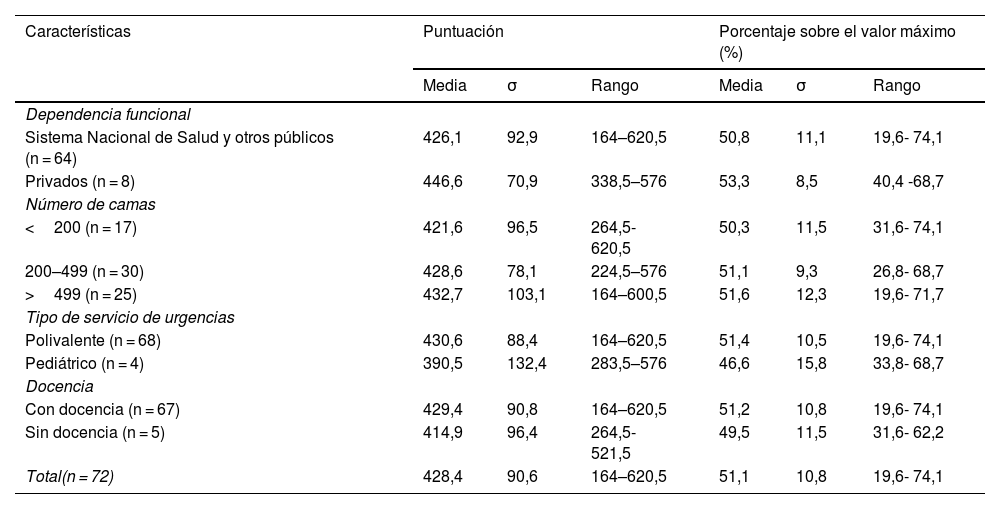
La tabla 2 recoge los resultados obtenidos para el cuestionario completo en los 72 servicios de urgencias y en los distintos grupos establecidos según las características consideradas. La puntuación media del cuestionario completo en el total de la muestra fue de 428,3 puntos, correspondiente al 51,1% de la puntuación máxima posible (838 puntos). Se observó una gran variación en la puntuación obtenida por los distintos servicios de urgencias participantes, que osciló entre 164 y 620,5 puntos. No se encontraron diferencias estadísticamente significativas entre los porcentajes sobre el valor máximo posible observados en los distintos grupos establecidos.
Resultados obtenidos para el cuestionario completo según las características de los servicios de urgencias (n = 72)
| Características | Puntuación | Porcentaje sobre el valor máximo (%) | ||||
|---|---|---|---|---|---|---|
| Media | σ | Rango | Media | σ | Rango | |
| Dependencia funcional | ||||||
| Sistema Nacional de Salud y otros públicos (n = 64) | 426,1 | 92,9 | 164–620,5 | 50,8 | 11,1 | 19,6- 74,1 |
| Privados (n = 8) | 446,6 | 70,9 | 338,5–576 | 53,3 | 8,5 | 40,4 -68,7 |
| Número de camas | ||||||
| <200 (n = 17) | 421,6 | 96,5 | 264,5- 620,5 | 50,3 | 11,5 | 31,6- 74,1 |
| 200–499 (n = 30) | 428,6 | 78,1 | 224,5–576 | 51,1 | 9,3 | 26,8- 68,7 |
| >499 (n = 25) | 432,7 | 103,1 | 164–600,5 | 51,6 | 12,3 | 19,6- 71,7 |
| Tipo de servicio de urgencias | ||||||
| Polivalente (n = 68) | 430,6 | 88,4 | 164–620,5 | 51,4 | 10,5 | 19,6- 74,1 |
| Pediátrico (n = 4) | 390,5 | 132,4 | 283,5–576 | 46,6 | 15,8 | 33,8- 68,7 |
| Docencia | ||||||
| Con docencia (n = 67) | 429,4 | 90,8 | 164–620,5 | 51,2 | 10,8 | 19,6- 74,1 |
| Sin docencia (n = 5) | 414,9 | 96,4 | 264,5- 521,5 | 49,5 | 11,5 | 31,6- 62,2 |
| Total(n = 72) | 428,4 | 90,6 | 164–620,5 | 51,1 | 10,8 | 19,6- 74,1 |
σ: desviación estándar.
En la figura 1 se muestran gráficamente los resultados encontrados en los elementos clave, expresados mediante el porcentaje sobre el valor máximo posible, lo que permite compararlos e identificar las áreas de mayor riesgo. Cuatro elementos clave mostraron valores inferiores al 50%: el elemento VIII sobre competencia y formación de los profesionales en prácticas seguras (38,4%), el elemento III sobre incorporación de los farmacéuticos en los servicios de urgencias (42,1%), el elemento I, sobre disponibilidad y accesibilidad a la información esencial sobre los pacientes y los medicamentos (43,1%) y el IX, sobre educación al paciente (48,1%). El resto de elementos clave mostraron porcentajes próximos o superiores al 50%, siendo los valores más altos los elementos IV y II, referentes al etiquetado, envasado y nombre de los medicamentos (69,2%) y comunicación de las prescripciones y de información sobre la medicación (64%).
Resultados obtenidos en los 72 servicios de urgencias para los 10 elementos clave y para el cuestionario completo, expresados en porcentaje sobre el valor máximo posible.
Descripción abreviada de los elementos clave: I. Disponibilidad y accesibilidad a la Información de los pacientes y de los medicamentos. II. Comunicación de las prescripciones y de otro tipo de información sobre la medicación. III. Incorporación de farmacéuticos. IV. Etiquetado, envasado y nombre de los medicamentos. V. Estandarización, almacenamiento y distribución de los medicamentos. VI. Adquisición, utilización y seguimiento de los dispositivos para la administración de los medicamentos. VII. Factores del entorno y recursos humanos. VIII. Competencia y formación de los profesionales en medicamentos y prácticas de seguridad. IX. Educación a pacientes o familiares. X. Programas de calidad y gestión de riesgos.
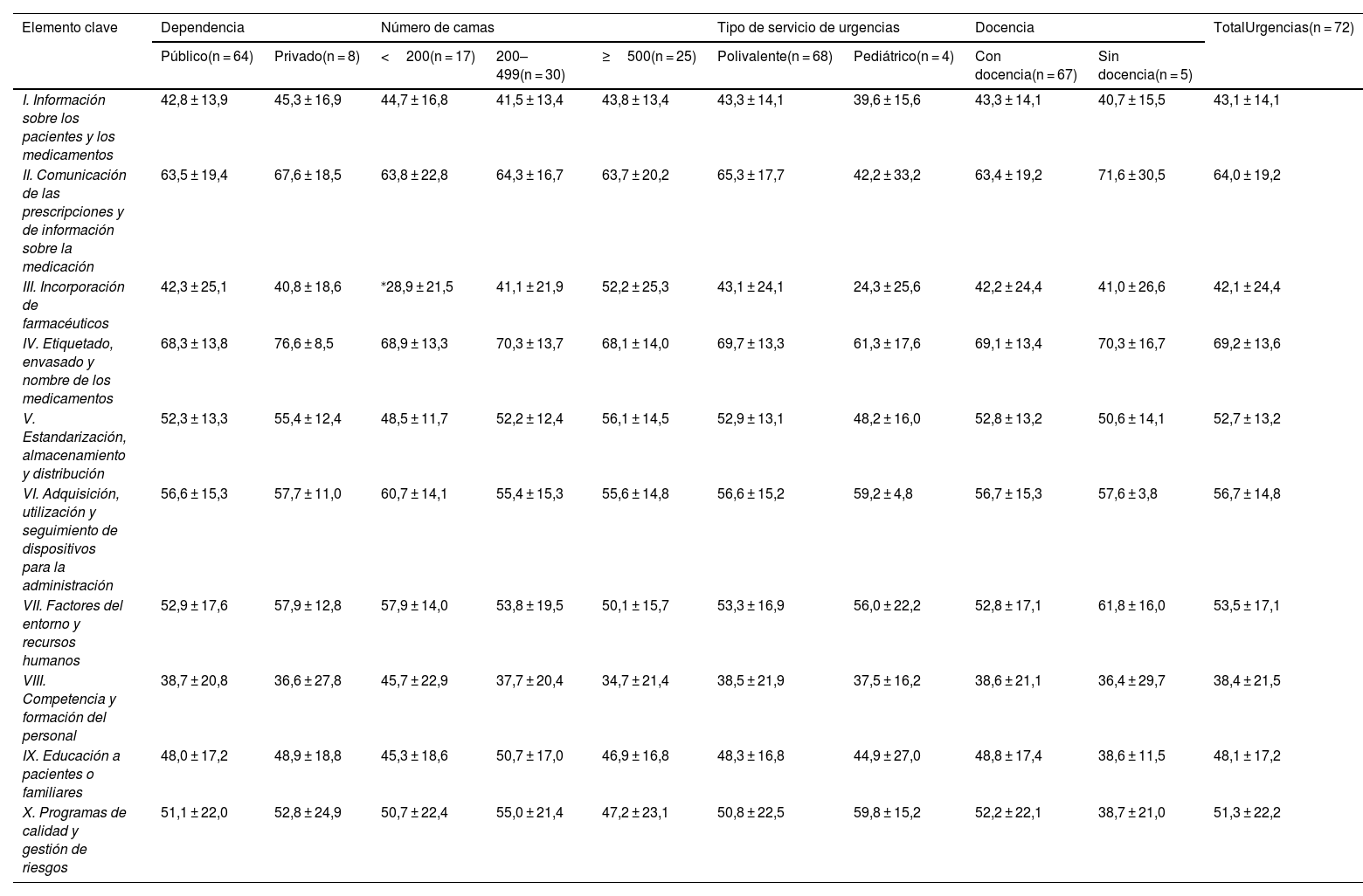
En la tabla 3 se recogen los valores expresados como porcentaje sobre el valor máximo posible para los 10 elementos clave en el total de servicios de urgencias y en los grupos considerados según la dependencia y tamaño del hospital, así como tipo de servicio de urgencias y actividad docente. No se encontraron diferencias estadísticamente significativas entre hospitales públicos o privados, número de camas, tipo de servicio de urgencias y docencia, excepto para el elemento clave III, referente a la incorporación de los farmacéuticos en los servicios de urgencias. En este caso se observaron diferencias estadísticamente significativas (p = 0,008) para el número de camas, en concreto, entre los hospitales con menos de 200 camas (28,9%) y los de más de 500 (52,2%).
Resultados obtenidos para los elementos clave en porcentaje sobre el valor máximo posible (media ± desviación estándar) según las características de los servicios de urgencias (n = 72).
| Elemento clave | Dependencia | Número de camas | Tipo de servicio de urgencias | Docencia | TotalUrgencias(n = 72) | |||||
|---|---|---|---|---|---|---|---|---|---|---|
| Público(n = 64) | Privado(n = 8) | <200(n = 17) | 200–499(n = 30) | ≥500(n = 25) | Polivalente(n = 68) | Pediátrico(n = 4) | Con docencia(n = 67) | Sin docencia(n = 5) | ||
| I. Información sobre los pacientes y los medicamentos | 42,8 ± 13,9 | 45,3 ± 16,9 | 44,7 ± 16,8 | 41,5 ± 13,4 | 43,8 ± 13,4 | 43,3 ± 14,1 | 39,6 ± 15,6 | 43,3 ± 14,1 | 40,7 ± 15,5 | 43,1 ± 14,1 |
| II. Comunicación de las prescripciones y de información sobre la medicación | 63,5 ± 19,4 | 67,6 ± 18,5 | 63,8 ± 22,8 | 64,3 ± 16,7 | 63,7 ± 20,2 | 65,3 ± 17,7 | 42,2 ± 33,2 | 63,4 ± 19,2 | 71,6 ± 30,5 | 64,0 ± 19,2 |
| III. Incorporación de farmacéuticos | 42,3 ± 25,1 | 40,8 ± 18,6 | ⁎28,9 ± 21,5 | 41,1 ± 21,9 | 52,2 ± 25,3 | 43,1 ± 24,1 | 24,3 ± 25,6 | 42,2 ± 24,4 | 41,0 ± 26,6 | 42,1 ± 24,4 |
| IV. Etiquetado, envasado y nombre de los medicamentos | 68,3 ± 13,8 | 76,6 ± 8,5 | 68,9 ± 13,3 | 70,3 ± 13,7 | 68,1 ± 14,0 | 69,7 ± 13,3 | 61,3 ± 17,6 | 69,1 ± 13,4 | 70,3 ± 16,7 | 69,2 ± 13,6 |
| V. Estandarización, almacenamiento y distribución | 52,3 ± 13,3 | 55,4 ± 12,4 | 48,5 ± 11,7 | 52,2 ± 12,4 | 56,1 ± 14,5 | 52,9 ± 13,1 | 48,2 ± 16,0 | 52,8 ± 13,2 | 50,6 ± 14,1 | 52,7 ± 13,2 |
| VI. Adquisición, utilización y seguimiento de dispositivos para la administración | 56,6 ± 15,3 | 57,7 ± 11,0 | 60,7 ± 14,1 | 55,4 ± 15,3 | 55,6 ± 14,8 | 56,6 ± 15,2 | 59,2 ± 4,8 | 56,7 ± 15,3 | 57,6 ± 3,8 | 56,7 ± 14,8 |
| VII. Factores del entorno y recursos humanos | 52,9 ± 17,6 | 57,9 ± 12,8 | 57,9 ± 14,0 | 53,8 ± 19,5 | 50,1 ± 15,7 | 53,3 ± 16,9 | 56,0 ± 22,2 | 52,8 ± 17,1 | 61,8 ± 16,0 | 53,5 ± 17,1 |
| VIII. Competencia y formación del personal | 38,7 ± 20,8 | 36,6 ± 27,8 | 45,7 ± 22,9 | 37,7 ± 20,4 | 34,7 ± 21,4 | 38,5 ± 21,9 | 37,5 ± 16,2 | 38,6 ± 21,1 | 36,4 ± 29,7 | 38,4 ± 21,5 |
| IX. Educación a pacientes o familiares | 48,0 ± 17,2 | 48,9 ± 18,8 | 45,3 ± 18,6 | 50,7 ± 17,0 | 46,9 ± 16,8 | 48,3 ± 16,8 | 44,9 ± 27,0 | 48,8 ± 17,4 | 38,6 ± 11,5 | 48,1 ± 17,2 |
| X. Programas de calidad y gestión de riesgos | 51,1 ± 22,0 | 52,8 ± 24,9 | 50,7 ± 22,4 | 55,0 ± 21,4 | 47,2 ± 23,1 | 50,8 ± 22,5 | 59,8 ± 15,2 | 52,2 ± 22,1 | 38,7 ± 21,0 | 51,3 ± 22,2 |
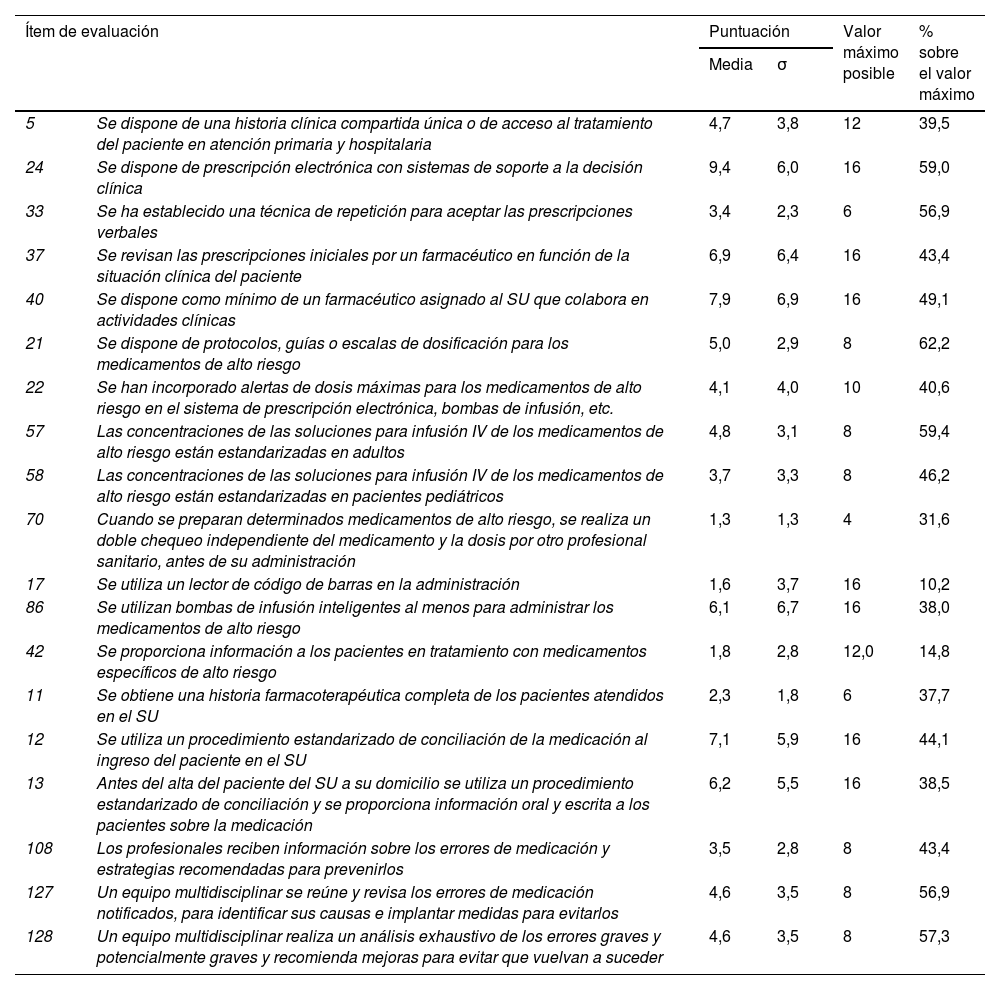
En la tabla 4 se han recogido los resultados correspondientes a varias prácticas seguras que se ha recomendado implantar en los servicios de urgencias, considerando los procesos más proclives a errores y los factores de riesgo asociados3,7,16. Estas prácticas incluyen: la accesibilidad a la historia clínica del paciente; los sistemas de prescripción electrónica con ayudas a la decisión clínica; el establecimiento de un procedimiento seguro de repetición de las órdenes verbales; la incorporación de farmacéuticos en los equipos asistenciales de urgencias; la implantación de prácticas seguras con los medicamentos de alto riesgo, incluyendo la protocolización, la estandarización de las concentraciones de las soluciones intravenosas y el uso de bombas de infusión inteligentes; los lectores de códigos en la administración; la conciliación de la medicación en las transiciones asistenciales; la formación de los profesionales; y el análisis y aprendizaje de los errores. La mayoría de estos ítems mostraron porcentajes de implantación bajos, inferiores o próximos al 50%, especialmente la implantación del código de barras en la administración (10,2%), la provisión de información sobre los medicamentos de alto riesgo a los pacientes al alta (14,8%), el uso de bombas de infusión inteligentes (38%) y la disponibilidad de una historia clínica integrada (39,5%). También, las prácticas asociadas a la conciliación de la medicación, como la obtención de una historia farmacoterapéutica completa (37,7%) y la conciliación al alta del servicio de urgencias al domicilio del paciente (38,5%).
Resultados obtenidos para varios ítems de evaluación seleccionados correspondientes a prácticas seguras cuya implantación se considera esencial en los servicios de urgencias
| Ítem de evaluación | Puntuación | Valor máximo posible | % sobre el valor máximo | ||
|---|---|---|---|---|---|
| Media | σ | ||||
| 5 | Se dispone de una historia clínica compartida única o de acceso al tratamiento del paciente en atención primaria y hospitalaria | 4,7 | 3,8 | 12 | 39,5 |
| 24 | Se dispone de prescripción electrónica con sistemas de soporte a la decisión clínica | 9,4 | 6,0 | 16 | 59,0 |
| 33 | Se ha establecido una técnica de repetición para aceptar las prescripciones verbales | 3,4 | 2,3 | 6 | 56,9 |
| 37 | Se revisan las prescripciones iniciales por un farmacéutico en función de la situación clínica del paciente | 6,9 | 6,4 | 16 | 43,4 |
| 40 | Se dispone como mínimo de un farmacéutico asignado al SU que colabora en actividades clínicas | 7,9 | 6,9 | 16 | 49,1 |
| 21 | Se dispone de protocolos, guías o escalas de dosificación para los medicamentos de alto riesgo | 5,0 | 2,9 | 8 | 62,2 |
| 22 | Se han incorporado alertas de dosis máximas para los medicamentos de alto riesgo en el sistema de prescripción electrónica, bombas de infusión, etc. | 4,1 | 4,0 | 10 | 40,6 |
| 57 | Las concentraciones de las soluciones para infusión IV de los medicamentos de alto riesgo están estandarizadas en adultos | 4,8 | 3,1 | 8 | 59,4 |
| 58 | Las concentraciones de las soluciones para infusión IV de los medicamentos de alto riesgo están estandarizadas en pacientes pediátricos | 3,7 | 3,3 | 8 | 46,2 |
| 70 | Cuando se preparan determinados medicamentos de alto riesgo, se realiza un doble chequeo independiente del medicamento y la dosis por otro profesional sanitario, antes de su administración | 1,3 | 1,3 | 4 | 31,6 |
| 17 | Se utiliza un lector de código de barras en la administración | 1,6 | 3,7 | 16 | 10,2 |
| 86 | Se utilizan bombas de infusión inteligentes al menos para administrar los medicamentos de alto riesgo | 6,1 | 6,7 | 16 | 38,0 |
| 42 | Se proporciona información a los pacientes en tratamiento con medicamentos específicos de alto riesgo | 1,8 | 2,8 | 12,0 | 14,8 |
| 11 | Se obtiene una historia farmacoterapéutica completa de los pacientes atendidos en el SU | 2,3 | 1,8 | 6 | 37,7 |
| 12 | Se utiliza un procedimiento estandarizado de conciliación de la medicación al ingreso del paciente en el SU | 7,1 | 5,9 | 16 | 44,1 |
| 13 | Antes del alta del paciente del SU a su domicilio se utiliza un procedimiento estandarizado de conciliación y se proporciona información oral y escrita a los pacientes sobre la medicación | 6,2 | 5,5 | 16 | 38,5 |
| 108 | Los profesionales reciben información sobre los errores de medicación y estrategias recomendadas para prevenirlos | 3,5 | 2,8 | 8 | 43,4 |
| 127 | Un equipo multidisciplinar se reúne y revisa los errores de medicación notificados, para identificar sus causas e implantar medidas para evitarlos | 4,6 | 3,5 | 8 | 56,9 |
| 128 | Un equipo multidisciplinar realiza un análisis exhaustivo de los errores graves y potencialmente graves y recomienda mejoras para evitar que vuelvan a suceder | 4,6 | 3,5 | 8 | 57,3 |
σ: desviación estándar; IV: intravenosa; SU: servicio de urgencias.
Los servicios de urgencias constituyen un entorno con un riesgo elevado de que se produzcan errores de medicación. Con el fin de minimizar estos errores, sería deseable que tuvieran implantadas prácticas seguras efectivas en todos y cada uno los procesos del sistema de utilización de los medicamentos.
Este estudio proporciona una información sobre la situación del grado de implantación de prácticas seguras en los servicios de urgencias de nuestros hospitales y pone de manifiesto que existen numerosas oportunidades de mejora. La valoración media del cuestionario completo fue del 51,1%, existiendo además grandes diferencias entre los diferentes servicios, que mostraron valores que oscilaron entre el 19,6 y el 74,1%. Es preciso señalar, no obstante, que las prácticas recogidas en el cuestionario no son estándares mínimos de seguridad, sino que son medidas efectivas que los servicios de urgencias deberían aspirar a implantar para evitar los errores; ejemplo de ello sería el código de barras en la administración17 o el doble chequeo previo a la administración18.
En nuestro conocimiento, no se dispone de estudios similares efectuados en el ámbito de urgencias con los que poder comparar directamente los resultados. Por otra parte, sí cabe mencionar que los resultados observados son en gran medida concordantes con los del último estudio de implantación de prácticas seguras en hospitales españoles realizado en 2022 por 131 centros, con el cuestionario general de hospitales19. Aunque estos estudios no son del todo comparables, ya que el cuestionario de hospitales es mucho más amplio y el elemento III no se corresponde, en ambos estudios los valores más elevados se observaron para los elementos clave referentes al etiquetado, envasado y nombre de los medicamentos (69,2%) y a la comunicación de las prescripciones y de otra información sobre la medicación (64%). Asimismo, los elementos con porcentajes más bajos fueron en ambos estudios el VIII, relacionado con la competencia y formación de los profesionales en medicamentos y prácticas seguras, y el I, sobre disponibilidad de la información del paciente. No cabe duda de que estos son elementos en los que el grupo colaborativo de la SEFH y SEMES deberán trabajar de forma conjunta para favorecer la implantación de prácticas seguras. De hecho, la formación en seguridad en los servicios de urgencias ha sido establecida por ambas sociedades como una de las funciones básicas colaborativas a desarrollar20.
Al comparar los resultados de este estudio de urgencias con el general de hospitales, cabe destacar también que los valores obtenidos para la mayoría de los elementos clave en los servicios de urgencias fueron en general inferiores, particularmente en el elemento IX sobre educación a pacientes (48,1% vs. 58%). La alta rotación de pacientes, las altas precipitadas para liberar camas en los servicios de urgencias, junto con la elevada carga asistencial y la limitación de personal dificultan en gran medida establecer programas de educación apropiados, pese a ser una práctica recomendada.
La incorporación de los farmacéuticos clínicos a los equipos asistenciales de urgencias es una de las medidas que ha demostrado tener un mayor impacto en la reducción de errores de medicación en los servicios de urgencias21,22. Es por ello que diversas sociedades científicas de profesionales de urgencias lo consideran un elemento clave en sus unidades20,23. La baja puntuación obtenida en el cuestionario en este punto requiere una apuesta decidida por su incorporación como uno de los primeros elementos de mejora en la seguridad en esta área, especialmente en hospitales de menor tamaño, donde los resultados del cuestionario muestran una menor participación de los servicios de farmacia.
El estudio presenta varias limitaciones derivadas de la metodología utilizada. Así, la muestra puede no ser representativa de los servicios de urgencias, ya que no fue asignada de forma aleatoria y, de hecho, los servicios que decidieron participar voluntariamente en el estudio podrían estar más sensibilizados con la prevención de errores de medicación y podrían haber introducido un sesgo en los resultados. Otro aspecto que limita los resultados se refiere a la cumplimentación del cuestionario. Aunque las instrucciones para realizar la autoevaluación indican que se debe efectuar por un equipo multidisciplinar conocedor de la realidad del servicio de urgencias, no se realizó ningún control para verificarlo. Finalmente, otra limitación a señalar, inherente a este tipo de herramientas de autoevaluación, se refiere a la posible variabilidad en la interpretación de los diferentes ítems del cuestionario por los equipos constituidos en cada servicio, que pueden afectar a los resultados.
En resumen, este estudio ha promovido la autoevaluación de las prácticas seguras en el uso de los medicamentos por los servicios de urgencias y, de esta manera, que los profesionales conozcan el grado de implantación en su servicio concreto e impulsar intervenciones para su mejora. Asimismo, el presente estudio ha permitido identificar varias prácticas de seguridad que están implementadas de forma insuficiente en los servicios de urgencias de nuestro país, señalando aquellos puntos de mejora sobre los que sería prioritario planificar iniciativas colaborativas para minimizar los errores de medicación en los pacientes atendidos en estas unidades.
Aportación a la literatura científicaEste estudio proporciona una información pormenorizada sobre la seguridad del sistema de utilización de los medicamentos en los servicios de urgencias y da a conocer el grado implantación de prácticas seguras consideradas fundamentales para evitar los errores más frecuentes en este ámbito.
El conocimiento de los puntos de mayor riesgo en los procesos será de gran utilidad para planificar iniciativas colaborativas de mejora entre los servicios de urgencias.
AutoríaEl trabajo fue coordinado por María José Otero, Jesús Ruiz Ramos y Montserrat Alonso Díez así como el análisis y la interpretación preliminar de los datos. En la difusión del estudio y en el seguimiento de la recogida de información participaron todos los autores. Todos los autores revisaron el manuscrito y aprobaron la versión final del mismo para su publicación.
FinanciaciónEste trabajo se ha llevado a cabo con la ayuda de la Sociedad Española de Farmacia Hospitalaria (SEFH).
Conflicto de interesesTodos los autores declaran no tener ningún conflicto de intereses.
AgradecimientosAgradecemos a todos los profesionales de los hospitales que han participado en el estudio su contribución a la realización del mismo.
Relación de hospitales participantes y coordinadores en cada hospitalAndalucía: M.A. Castro Vida (Hospital Universitario de Poniente, El Ejido, Almería); I. Vallejo Rodríguez (Hospital Universitario San Cecilio, Granada); A. Sánchez Martín, F. Alonso Morales (SU General, Hospital Universitario Virgen de las Nieves, Granada); E. González del Valle, C. González Hervás (SU Pediátrico, Hospital Universitario Virgen de las Nieves, Granada); V. Faus Felipe (Hospital Costa del Sol, Marbella, Málaga); M.T. Serrato Llamas (Hospital Serranía de Ronda, Ronda, Málaga); A. Fernández de Simón Almela, D. Avilés (SU General, Hospital Universitario Virgen del Rocío, Sevilla); C. Álvarez del Vayo, M.J. Sánchez Álvarez (SU Pediátrico, Hospital Universitario Virgen del Rocío, Sevilla).
Aragón: F. Glave Royo, C. López Más (Hospital Obispo Polanco, Teruel); I. Navarro Pardo, M. Arenere Mendoza (Hospital Universitario Lozano Blesa, Zaragoza); J.M. Real Campaña, F.J. Abellán Antolín (SU General, Hospital Universitario Miguel Servet, Zaragoza); V. Gómez Barrena (SU Pediátrico, Hospital Universitario Miguel Servet, Zaragoza); J. Sánchez Melús, M.L. Catalán Ladrón (Hospital Ernest Lluch, Calatayud, Zaragoza).
Asturias: N. Pérez Domínguez, M. Albuerne Sergas (Hospital Universitario San Agustín, Avilés); C. Orallo Luna, C. Calzón Blanco (Hospital Universitario Central de Asturias, Oviedo).
Baleares: J. Martínez Sotelo, F.J. Rodríguez Segura (Hospital de Inca, Mallorca); M. Vilanova Boltó; B. Calderón Herranz (Hospital Universitario Son Llatzer, Palma de Mallorca); M. Prats Riera, A.B. Berzosa Ortega (Hospital Can Misses, Ibiza).
Castilla-La Mancha: M.R. Ortiz Navarro (Hospital Universitario de Albacete); E. Palacios Moya, A. Sánchez Cadena (Hospital General Universitario de Ciudad Real).
Castilla y León: A.M. López González, J. García Criado (Hospital Universitario de Salamanca); J.A. Jodra Pérez, M.E. Fernández García (Complejo Asistencial de Soria).
Cataluña: J. Martínez Casanova, A. Suarez-Lledó (Hospital Universitari de Bellvitge, Barcelona); J. Ruiz Ramos, M.T. Álvarez Arranz (Hospital de la Santa Creu i Sant Pau, Barcelona); R. López Martínez, M. Arranz Betegón (Hospital Universitari Vall d'Hebrón, Barcelona); A. Ayestarán Altuna, J. Fierro Banzo (SCIAS Hospital de Barcelona); J. Barceló Vidal, I. Cirera Lorenzo (Hospital del Mar, Barcelona); G. García Segarra, N. Pons Llobet (Hospital Universitari Sagrat Cor, Barcelona); V. de Dios Benito, A. Martín Val (Hospital Universitario Germans Trias i Pujol, Badalona, Barcelona); G. Zapata González, A. M. Armero Garrigos (Corporació de Salut del Maresme i la Selva, Calella, Barcelona); V. Arias Constantí, M. Duero Adrados (Hospital Sant Joan de Déu, Esplugues de Llobregat, Barcelona); T. Baeza Ransanz, P. Alonso Castell (Fundación Althaia de Manresa, Barcelona); Y. Campos Baeta (Hospital Sant Joan de Déu, Martorell, Barcelona); J. Ramos Rodríguez, C. Netto Miranda (Hospital Universitari Parc Taulí, Sabadell, Barcelona); L. Val Prat, P. Amorós Reboredo (Hospital General de Catalunya, San Cugat del Vallés, Barcelona); G. Garreta Fontelles (Hospital Universitari Mútua de Terrassa, Barcelona); A. Pérez Plasencia, C. Toro Blanch (Hospital Universitario Josep Trueta, Gerona); M.D. Malla Canet, M. Olmo Martínez (Hospital Santa Caterina, Parc hospitalari Martí i Julià. Salt, Gerona); J.M. Martínez Macías, J. Amores Vilà (Hospital de Palamós, Gerona); A. Morales Portillo, B. Martínez Castro (Hospital Universitario Arnau de Vilanova, Lérida); S. Conde Giner, I. Fonoll Tassier (Hospital Universitari Joan XXIII, Tarragona).
Galicia: M.I. Martín Herranz, S. González Piñeiro (Complejo Hospitalario Universitario de A Coruña); M. I. Pedreira Vázquez, A. M. Montero Hernández (Hospital Arquitecto Marcide, Ferrol, A Coruña); P. Sempere Serrano, P. Mayán Conesa (Complejo Hospitalario Universitario de Santiago de Compostela, A Coruña); R. Iglesias Barreira, C.A. Sandoval Aquino (Hospital Quirón Salud, Lugo); M. Samartín Ucha, A. Pichel Loureiro (Complejo Hospitalario Universitario de Vigo, Pontevedra); N. Ramos González (Hospital do Salnés, Villagarcía de Arosa, Pontevedra).
Madrid: C. Ortega Navarro, M. Vázquez Hernández (Hospital General Universitario Gregorio Marañón, Madrid); Á. García Martín, R. Torres Santos-Olmos (Hospital Universitario La Paz, Madrid); M. Muñoz García, M.J. Zamorano Serrano (Hospital Universitario Ramón y Cajal, Madrid); J.M. Caro Teller, L. Castro Arias (Hospital Universitario 12 de Octubre, Madrid); A. Delgado Latorre, N. López Laguna (Hospital Clínica Universidad de Navarra, Madrid); V. Gómez Tello (Hospital HLA Universitario Moncloa, Madrid); C. Ortega Navarro, S. Cruz Pardos (Hospital Virgen del Mar, Madrid); A. Carrero Fernández, R. Santoloya Perrín (Hospital Universitario Príncipe de Asturias, Alcalá de Henares, Madrid); J.J. Martínez Simón, S. Alonso Rodrigo (Hospital Universitario Fundación Alcorcón, Madrid); Y. Castellanos Clemente, C. Puivecino Moreno (Hospital Universitario de Fuenlabrada, Madrid); M. Hijazi Vega, M.V. Olalla Martin (Hospital Universitario de Getafe, Madrid); E. Díaz Gómez, M.J. Hernández Martínez (Hospital Universitario Severo Ochoa, Leganés, Madrid).
Murcia: C. Caballero Requejo, E. Cánovas (Hospital General Universitario Reina Sofía, Murcia); C. García Motos (Hospital Universitario Morales Meseguer, Murcia); A. Lázaro Cebas, A. Conesa Hernández (Hospital Universitario Santa Lucía, Cartagena, Murcia).
País Vasco: C. Ariz Arnedo, I. Iribar Dieguez (Hospital Bidasoa, Hondarribia, Guipúzcoa); L. Arteche Eguizabal, F. Melgosa Latorre (Hospital Alto Deba, Mondragón. Guipúzcoa); M.I. Fernández González, A.B. Maillo Arana (Hospital de Zumárraga, Guipúzcoa); A. Campino Villegas, M. de Miguel Cascón (Hospital Universitario de Cruces, Baracaldo, Vizcaya); M. Alonso Díez, M. Santisteban Bocos (Hospital Universitario de Basurto, Bilbao, Vizcaya); A. de Juan Arroyo, R. García Díez (Hospital de Urduliz, Vizcaya).
Valencia: C. Matoses Chirivella, J.A. Gutiérrez Navarro (Hospital General Universitario de Elche, Alicante); M. Sáez Bello, D. Castelló García (Hospital Universitaro Dr. Peset, Valencia); A. Rochina Astorga, P. Sánchez Llopez (Hospital de Manises, Valencia).
Andorra: A. Agulló Fenoll, I. Ruiz Vidal (Hospital Nostra Senyora de Meritxell, Andorra).
Responsabilidad y cesión de derechosTodos los autores aceptamos la responsabilidad definida por el Comité Internacional de Editores de Revistas Médicas.
Los autores cedemos, en el supuesto de publicación, de forma exclusiva los derechos de reproducción, distribución, traducción y comunicación pública (por cualquier medio o soporte sonoro, audiovisual o electrónico) de nuestro trabajo a Farmacia Hospitalaria y por extensión a la SEFH.
Declaración de contribución de autoría CRediTMaría José Otero: Writing – review & editing, Writing – original draft, Validation, Supervision, Methodology, Formal analysis, Data curation, Conceptualization. Montserrat Alonso Díez: Writing – review & editing, Writing – original draft, Methodology, Investigation, Conceptualization. Helena Esteban Cartelle: Writing – review & editing, Methodology, Investigation. Sonia Jiménez Hernández: Writing – review & editing, Investigation. Iria Miguéns Blanco: Writing – review & editing, Investigation. Marisol Samartín Ucha: Writing – review & editing, Investigation. Rosario Santolaya Perrín: Writing – review & editing, Investigation. Jesús Ruiz Ramos: Writing – review & editing, Writing – original draft, Methodology, Investigation, Conceptualization.