to analyze the impact of Pharmacy Intervention (PI), within the healthcare team who manages elderly multi-pathological patients, regarding the evolution of Drug Related Problems (DRPs) and Negative Outcomes Associated with Medication (NOMs). To estimate the prevalence of DRPs, NOMs, and Potentially Inappropriate Prescriptions (PIPs), and the drugs involved, considering the characteristics of their healthcare location.
Methodmulticenter, prospective study, on > 65-year-old patients with multiple pathologies, either institutionalized or hospitalized. The Pharmacist reviewed the chronic medication of the patient in order to detect DRPs and NOMs, and issued recommendations to the physician responsible for the patient, and this intervention was subsequently evaluated. DRPs and NOMs were classified according to the Third Consensus of Granada. The STOPP/START Criteria were used for PIP detection. The primary variables were: number of PIs conducted and accepted by the physician.
Outcomes338 patients were included, and 326 (96.4%) presented some DRP. 1089 DRPs were detected, with 983 PIs suggested for their solution, and 651 (69.9%) of these were accepted. PIs solved 58.9% of DRPs, and an association was found between PI and the solution for the DRP (p < 0.001). PIs were more accepted in institutionalized than in hospitalized patients (p = 0.002), by physicians with a higher specialization (p < 0.001) and when they involved quantitative safety NOMs (p = 0.042). The STOPP/START Criteria detected 65% of PIPs, and more PIPs not associated with these criteria were found in institutionalized than in hospitalized patients (p < 0.001).
Conclusionspharmacy Intervention within the multidisciplinary team can solve in a significant way both DRPs and NOMs in elderly multi-pathological patients, and thus help to improve the quality of their pharmacological therapy. This is the first multicenter clinical trial with these characteristics that has been conducted in Spain.
analizar el impacto de la Intervención Farmacéutica (IF), dentro del equipo asistencial que atiende al paciente mayor pluripatológico, en la evolución de los Problemas Relacionados con la Medicación (PRM) y los Resultados Negativos asociados con la Medicación (RNM). Estimar la prevalencia de PRM, RMN y Prescripciones Potencialmente Inadecuadas (PPI), y fármacos implicados, considerando las características de su ubicación asistencial.
Métodoestudio multicéntrico, prospectivo, de intervención, en pacientes mayores de 65 años pluripatológicos, institucionalizados u hospitalizados. El farmacéutico revisó la medicación crónica del paciente para detectar PRM y RNM y emitió recomendaciones al médico responsable del paciente, valorando posteriormente el efecto de dicha intervención. Los PRM y los RNM se clasificaron según el Tercer Consenso de Granada. Para la detección de PPI se utilizaron los Criterios STOPP/START. Las variables principales fueron: número IF realizadas y aceptadas por el médico.
Resultadosse incluyeron 338 pacientes, presentando 326 (96,4%) algún PRM. Se detectaron 1.089 PRM, proponiéndose para su resolución 933 IF y aceptándose 651(69,9%). Las IF resolvieron 58,9% de los PRM, encontrándose asociación entre la IF y la resolución del PRM (p < 0.001). Las IF fueron más aceptadas en pacientes institucionalizados que en hospitalizados (p = 0,002), por médicos con mayor especialización (p < 0,001) y cuando implicaban RNM de seguridad cuantitativa (p = 0,042). Los criterios STOPP/START detectaron el 65% de las PPI, encontrándose más PPI no relacionadas con estos criterios en institucionalizados que en hospitalizados (p < 0,001).
Conclusionesla IF en el equipo interdisciplinar logra resolver de forma significativa los PRM y RNM en el paciente mayor pluripatológico, contribuyendo a mejorar la calidad de su farmacoterapia. Es el primer estudio multicéntrico de estas características realizado en España.
La prescripción inadecuada de medicamentos en pacientes de edad avanzada con patologías crónicas, es una situación muy prevalente que se asocia con un mayor riesgo de eventos adversos, morbi-mortalidad e incremento en la utilización de asistencia sanitaria1.
La situación se agrava todavía más cuando el paciente crónico es además pluripatológico, definido como la coexistencia de dos o más enfermedades crónicas que duran un año o más precisando asistencia médica continuada y/o limitando las actividades diarias, y que presenta una mayor tendencia a la discapacidad y a la muerte, con el consiguiente mayor consumo de recursos2.
Los Problemas Relacionados con la Medicación (PRM) ocasionan entre un 6-30% de los ingresos hospitalarios en pacientes mayores3. También se generan durante el ingreso hospitalario (entre un 2-50%), debido principalmente a la prescripción de fármacos innecesarios o contraindicados, sobredosificación o duración excesiva de los tratamientos4,5.
En consecuencia, el tratamiento de pacientes crónicos debería ser revisado de forma periódica y en profundidad para adecuarlo a su pronóstico, a la evolución de su situación clínica, situación funcional, cognitiva, social, espiritual con el objetivo de mejorar su calidad de vida, reducir la polifarmacia, optimizar los resultados del tratamiento en el paciente y, por tanto, lograr la utilización racional de los medicamentos6,7.
Una prescripción se considera potencialmente inapropiada (PPI) cuando el riesgo de sufrir efectos adversos es superior al beneficio clínico, especialmente cuando hay evidencia de alternativas terapéuticas más seguras y/o eficaces. La PPI también incluye el uso de fármacos con una mayor frecuencia o duración de la indicada, el uso de fármacos con un elevado riesgo de interacciones y fármacos duplicados o de la misma clase, así como la no utilización de fármacos beneficiosos, que sí están clínicamente indicados, pero que a menudo no se prescriben en pacientes mayores por diferentes razones8,9.
La adecuación de la PPI puede valorarse por métodos explícitos e implícitos. Entre los explícitos destacan los criterios de Beers, y los STOPP/START y entre los implícitos el índice MAI y como mezcla de explícitoimplícito el ACOVE. Los criterios STOPP-START10 se originaron en Irlanda en el año 2008 y han sido avalados por la
European Union Geriatric Medicine Society. Los criterios STOPP presentan una mayor asociación entre las PPI que detectan y la aparición de RAM11. En este sentido, Gallagher et al encontraron que los criterios STOPP identificaban una proporción significativamente mayor de pacientes que requirieron hospitalización como resultado de un PRM relacionado con una PPI (11,5%) que los criterios de Beers (6%)12.
La Atención Farmacéutica en el paciente de edad avanzada no siempre tiene como objetivo alcanzar la “curación”, sino que incluye también aspectos tan importantes como prevenir la dependencia o potenciar la autonomía, mejorando la calidad de vida13. En diversos estudios se ha constatado cómo la incorporación del farmacéutico al equipo asistencial responsable de la atención a pacientes mayores se traduce en una disminución de los Resultados Negativos asociados a la Medicación (RNM)13,14. Además los mayores beneficios se obtenían cuando el farmacéutico trabajaba en el contexto de un equipo multidisciplinar tanto a nivel hospitalario, ambulatorio como en centros sociosanitarios15. Así mismo la Atención Farmacéutica puede ser muy beneficiosa para los pacientes pluripatológicos, ya que debido a las continuas transiciones asistenciales y el gran número de fármacos que toman, presentan un mayor riesgo de sufrir inadecuaciones en el tratamiento farmacológico16.
Es por ello que el objetivo del estudio ha sido analizar el impacto de la intervención farmacéutica, dentro del equipo asistencial que atiende al paciente mayor pluripatológico hospitalizado y/o institucionalizado, en la evolución de los PRM y los RNM.
Los objetivos secundarios han sido: estimar la prevalencia de PRM, RNM y PPI en el paciente pluripatológico, determinar los fármacos más implicados en los PRM, RNM y PPI en global y atendiendo a las características de su ubicación asistencial (hospital o centro de asistencia social) y comparar el grado de PRM, RNM y PPI en el paciente pluripatológico atendiendo a las características de su ubicación asistencial.
MetodologíaEstudio multicéntrico, prospectivo, de intervención, en pacientes mayores de 65 años pluripatológicos, institucionalizados u hospitalizados en los centros participantes en el estudio. Se consideró paciente pluripatológico aquel que presentó enfermedades crónicas definidas en dos o más categorías clínicas de la clasificación adoptada en la segunda edición del Proceso Asistencial Integrado (PAI) de atención al paciente pluripatológico17.
El estudio se realizó bajo la dirección de un Grupo de Trabajo a nivel nacional, participando Servicios de Farmacia con farmacéuticos especialistas que atendían a pacientes mayores pluripatológicos ingresados en hospitales de agudos, o crónicos o institucionalizados en centros de asistencia social (CAS).
Los criterios de exclusión fueron: Pacientes mayores de 65 años en los que no fue posible conocer el tratamiento farmacológico crónico a la llegada al Hospital o centro, reingresos durante el período de estudio, pacientes en los que previamente el farmacéutico había intervenido en algún aspecto de su farmacoterapia y pacientes en cuidados paliativos.
El tamaño muestral se estimó asumiendo una reducción de la tasa de PRM del 35% al 20%, una potencia del 80% y un nivel de significación del 5%. De este modo el nº total de pacientes necesarios fue de 308, pero asumiendo un 10% de pérdidas, el tamaño muestral se elevó a 336 pacientes. De forma previa a la realización de este estudio, se llevó a cabo un estudio piloto con el que se validó la metodología propuesta y la viabilidad del mismo en cada centro.
En el hospital, la selección de sujetos se realizó por muestreo consecutivo a partir del listado de ingresos diarios. En los CAS, se fueron incorporando de forma consecutiva según ingreso.
En las primeras 24-48 h tras el ingreso, el farmacéutico obtuvo de cada paciente la lista de medicación crónica y otras variables necesarias para lo que revisó toda la documentación disponible según cada centro (historia clínica, informe de ingreso, informe de atención primaria o residencia, lista o bolsa de medicación aportada por el paciente, etc). Cuando fue necesario, se entrevistó al paciente y/o cuidador.
A continuación, se realizó una evaluación integral del tratamiento crónico de cada paciente con la finalidad de detectar PRM, RNM y realizar las intervenciones farmacéuticas (IF) correspondientes. La IF consistió en emitir una recomendación al equipo médico responsable del paciente, según el mejor juicio clínico del farmacéutico ayudado por las recomendaciones facilitadas por el programa CheckTheMeds®, informándole de los PRM y RNM detectados y las acciones a realizar para solucionarlos. Posteriormente, (en el caso de los hospitales al alta hospitalaria y en el caso de los institucionalizados cuando su tratamiento había sido revisado por el equipo médico), el farmacéutico valoró el efecto de dichas IF en el número de PRM resueltos, así como el grado de aceptación por el médico.
Los PRM y RNM se clasificaron según el Tercer Consenso de Granada18, identificando problemas de seguridad, de necesidad y de efectividad relacionados con dichas prescripciones. Todas las PPI detectadas se clasificaron en un tipo de PRM. Se utilizaron los criterios STOPP/START como herramienta para la detección de PPI.
Las variables principales fueron el número de IF realizadas y de IF aceptadas por el equipo médico.
Las variables secundarias (independientes) recogidas fueron: demográficas (edad, sexo), tipo de centro, especialidad del médico responsable del paciente, variables clínicas, índice de Charlson19 en las primeras 24-48h, clasificación pluripatológica17, nº de principios activos (tratamiento crónico del paciente) y descripción del principio activo, nº de PPI, nº y tipo de PRM y RNM.
Los PRM considerados fueron los siguientes:
- −
Interacción.
- −
Contraindicación.
- −
Dosis no adecuada.
- −
Pauta no adecuada.
- −
Duración no adecuada.
- −
Medicamento no indicado.
- −
Diagnóstico/síntoma insuficientemente tratado.
- −
Duplicidad.
- −
Incumplimiento.
- −
Medicamento no eficaz.
- −
Medicamento de baja utilidad terapéutica.
- −
Otros problemas de salud que afectan al tratamiento.
- −
Errores en la prescripción.
- −
Probabilidad de efectos adversos.
Los RNM considerados fueron los siguientes:
- −
Necesidad (N):
- •
Efecto de medicamento no indicado (N1).
- •
Medicamento necesario no prescrito (N2).
- •
- −
Seguridad (S).
- •
Seguridad cuantitativa (SC).
- •
Seguridad no cuantitativa (SNC).
- •
- −
Efectividad (E).
- •
Efectividad cuantitativa (EC).
- •
Efectividad no cuantitativa (ENC).
- •
Todos los datos se registraron en un cuaderno de recogida de datos electrónico diseñado para el estudio.
Análisis estadísticoSe realizó un análisis descriptivo de las variables demográficas y los datos recogidos de los sujetos participantes. Las variables cualitativas se expresaron mediante proporción y las variables cuantitativas mediante media o mediana. Se evaluó si se ajustan a una distribución normal, mediante la prueba de Kolmogorov-Smirnov o Shapiro-Wilk en función de su tamaño.
Se realizó un análisis bivariante entre los pacientes institucionalizados y los pacientes hospitalizados. Para las variables cualitativas se utilizó la prueba de Jicuadrado o la prueba exacta de Fischer, en función de las frecuencias observadas. Para las variables cuantitativas, se utilizó la prueba no paramétrica de la U de Mann-Whitney, dado que ninguna de las variables del grupo de pacientes institucionalizados se ajustaba a una distribución normal.
Para poder evaluar la aceptación de las intervenciones de forma independiente de la influencia de posibles factores de confusión, se realizó una regresión logística binaria paso a paso hacia atrás ajustada por la razón de verosimilitud. El criterio de entrada y salida del modelo fue 0,05 y 0,10 respectivamente. Se evaluó la bondad de ajuste, según el parámetro de Hosmer y Lemeshow y se expresó la OR con su correspondiente intervalo de confianza del 95%. Se evaluó la significación bilateral de las pruebas estadísticas para un nivel inferior al 5%. Todo el análisis se realizó con el software estadístico IBM SPSS Statistics v19.0.
De forma previa a la realización del estudio y conforme al protocolo presentado al Comité de Investigación y Ensayos Clínicos (CEIC) del hospital, a los pacientes se les informó adecuadamente, de manera oral y escrita, obteniéndose el consentimiento informado en caso de acceder a participar en el mismo.
El tratamiento de los datos se realizó conforme al Ley Orgánica 15/1999, de 13 de diciembre, de Protección de Datos de Carácter Personal.
ResultadosEl número total de centros participantes fue 26: 18 hospitales y 8 CAS. De una selección inicial de 386 pacientes, se incluyeron en el estudio un total de 338: 287 hospitalizados y 51 institucionalizados. En el anexo I se recoge la relación de participantes en el estudio.
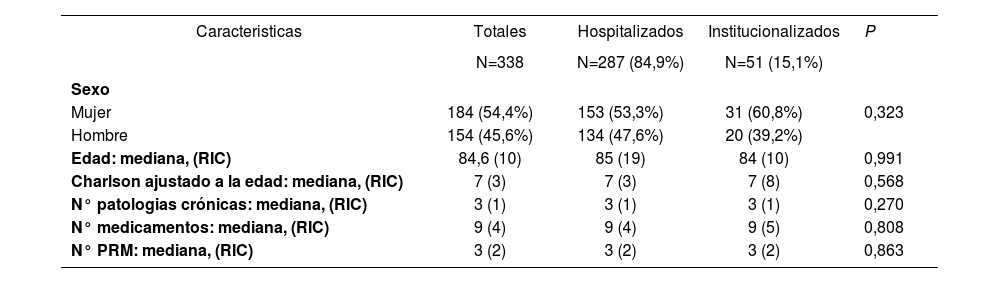
Las características basales de los pacientes incluidos se presentan en la tabla 1 observándose que el 54,4% (n=184) fueron mujeres, con una mediana de edad de 84,6 (10) .
Caracterlsticas de los pacientes
| Caracteristicas | Totales | Hospitalizados | Institucionalizados | P |
|---|---|---|---|---|
| N=338 | N=287 (84,9%) | N=51 (15,1%) | ||
| Sexo | ||||
| Mujer | 184 (54,4%) | 153 (53,3%) | 31 (60,8%) | 0,323 |
| Hombre | 154 (45,6%) | 134 (47,6%) | 20 (39,2%) | |
| Edad: mediana, (RIC) | 84,6 (10) | 85 (19) | 84 (10) | 0,991 |
| Charlson ajustado a la edad: mediana, (RIC) | 7 (3) | 7 (3) | 7 (8) | 0,568 |
| N° patologias crónicas: mediana, (RIC) | 3 (1) | 3 (1) | 3 (1) | 0,270 |
| N° medicamentos: mediana, (RIC) | 9 (4) | 9 (4) | 9 (5) | 0,808 |
| N° PRM: mediana, (RIC) | 3 (2) | 3 (2) | 3 (2) | 0,863 |
RIC: Recorrido InterCuartilico
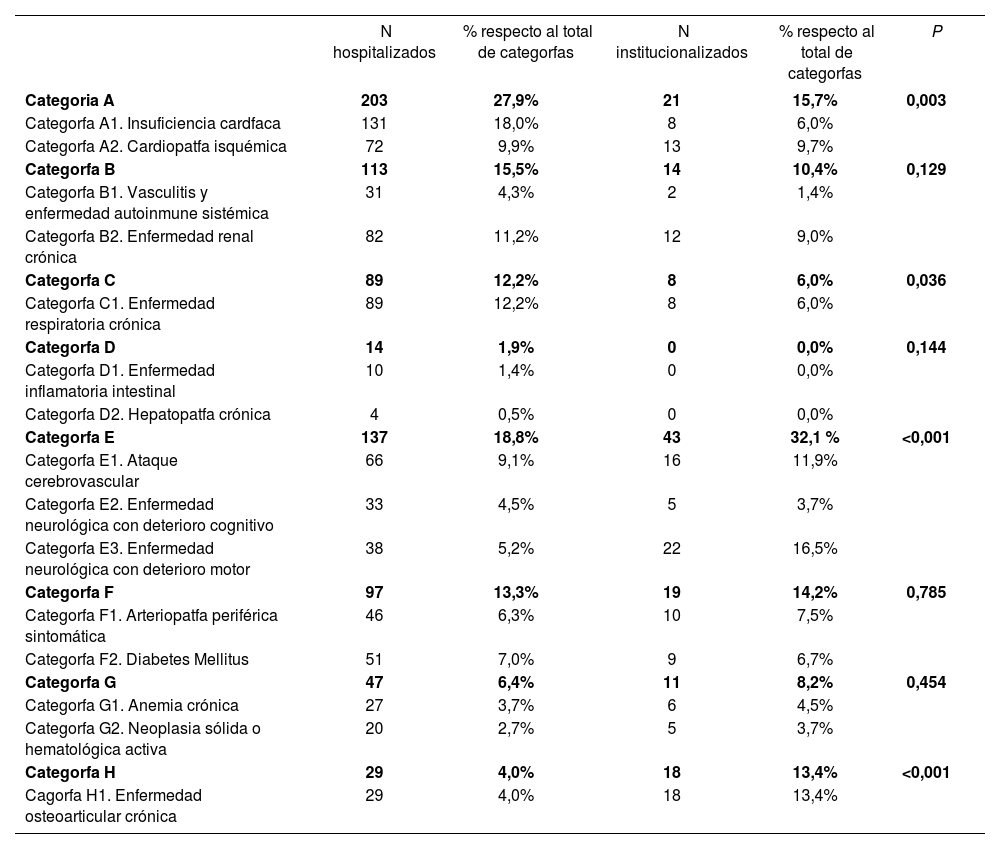
Respecto a las categorías definitorias de pluripatología, el número global de pacientes y según su ubicación se recoge en la tabla 2. El perfil de pluripatología ha sido diferente en sujetos hospitalizados e institucionalizados, siendo en éstos más frecuentes las enfermedades neurológicas y la enfermedad osteoarticular crónica.
Numéro de pacientes segûn categorla pluripatológica por subpoblación
| N hospitalizados | % respecto al total de categorfas | N institucionalizados | % respecto al total de categorfas | P | |
|---|---|---|---|---|---|
| Categoria A | 203 | 27,9% | 21 | 15,7% | 0,003 |
| Categorfa A1. Insuficiencia cardfaca | 131 | 18,0% | 8 | 6,0% | |
| Categorfa A2. Cardiopatfa isquémica | 72 | 9,9% | 13 | 9,7% | |
| Categorfa B | 113 | 15,5% | 14 | 10,4% | 0,129 |
| Categorfa B1. Vasculitis y enfermedad autoinmune sistémica | 31 | 4,3% | 2 | 1,4% | |
| Categorfa B2. Enfermedad renal crónica | 82 | 11,2% | 12 | 9,0% | |
| Categorfa C | 89 | 12,2% | 8 | 6,0% | 0,036 |
| Categorfa C1. Enfermedad respiratoria crónica | 89 | 12,2% | 8 | 6,0% | |
| Categorfa D | 14 | 1,9% | 0 | 0,0% | 0,144 |
| Categorfa D1. Enfermedad inflamatoria intestinal | 10 | 1,4% | 0 | 0,0% | |
| Categorfa D2. Hepatopatfa crónica | 4 | 0,5% | 0 | 0,0% | |
| Categorfa E | 137 | 18,8% | 43 | 32,1 % | <0,001 |
| Categorfa E1. Ataque cerebrovascular | 66 | 9,1% | 16 | 11,9% | |
| Categorfa E2. Enfermedad neurológica con deterioro cognitivo | 33 | 4,5% | 5 | 3,7% | |
| Categorfa E3. Enfermedad neurológica con deterioro motor | 38 | 5,2% | 22 | 16,5% | |
| Categorfa F | 97 | 13,3% | 19 | 14,2% | 0,785 |
| Categorfa F1. Arteriopatfa periférica sintomática | 46 | 6,3% | 10 | 7,5% | |
| Categorfa F2. Diabetes Mellitus | 51 | 7,0% | 9 | 6,7% | |
| Categorfa G | 47 | 6,4% | 11 | 8,2% | 0,454 |
| Categorfa G1. Anemia crónica | 27 | 3,7% | 6 | 4,5% | |
| Categorfa G2. Neoplasia sólida o hematológica activa | 20 | 2,7% | 5 | 3,7% | |
| Categorfa H | 29 | 4,0% | 18 | 13,4% | <0,001 |
| Cagorfa H1. Enfermedad osteoarticular crónica | 29 | 4,0% | 18 | 13,4% |
Test de Ji-Cuadrado o Test exacto de Fisher en función de las condiciones de aplicación.
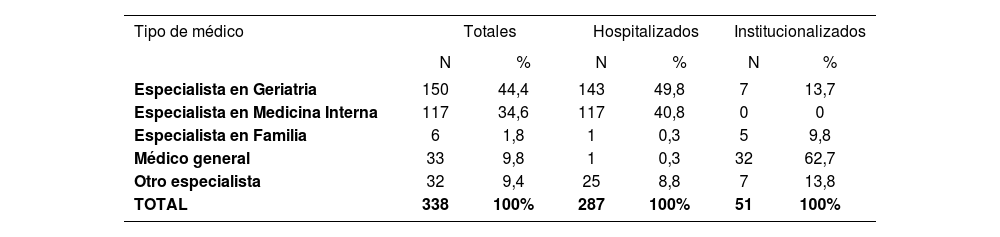
El 90,6% de los pacientes hospitalizados fueron atendidos por médicos especialistas con una formación más específica en pluripatológicos (Geriatría, Medicina Interna) frente al 13,7% en los sujetos institucionalizados (p<0,001) (Tabla 3).
Tipo de médico
| Tipo de médico | Totales | Hospitalizados | Institucionalizados | |||
|---|---|---|---|---|---|---|
| N | % | N | % | N | % | |
| Especialista en Geriatria | 150 | 44,4 | 143 | 49,8 | 7 | 13,7 |
| Especialista en Medicina Interna | 117 | 34,6 | 117 | 40,8 | 0 | 0 |
| Especialista en Familia | 6 | 1,8 | 1 | 0,3 | 5 | 9,8 |
| Médico general | 33 | 9,8 | 1 | 0,3 | 32 | 62,7 |
| Otro especialista | 32 | 9,4 | 25 | 8,8 | 7 | 13,8 |
| TOTAL | 338 | 100% | 287 | 100% | 51 | 100% |
De los 338 sujetos estudiados, 326 (96,4%) presentaron algún tipo de PRM, no encontrándose diferencias significativas (p<0,05) ¿? entre sujetos hospitalizados e institucionalizados (95,1 y 100%, respectivamente).
Para la resolución de los 1089 PRM detectados, se propusieron un total de 933 IF de las que 651 (69,9%) fueron aceptadas por el equipo médico. De éstas, 641 facilitaron la resolución del PRM y 2 no lograron resolver el PRM o lo hicieron pero con secuelas, y en el resto no se conoció el resultado. Por tanto, la IF logró resolver el 58,9% de los PRM, encontrándose una asociación entre la IF y la resolución del PRM (p<0,001). En los CAS se realizaron más intervenciones que en los hospitales, (93,8% y 84,3% respectivamente; p=0,005) y, además, la aceptación de la intervención fue mayor (77% y 68,4% p=0,037).
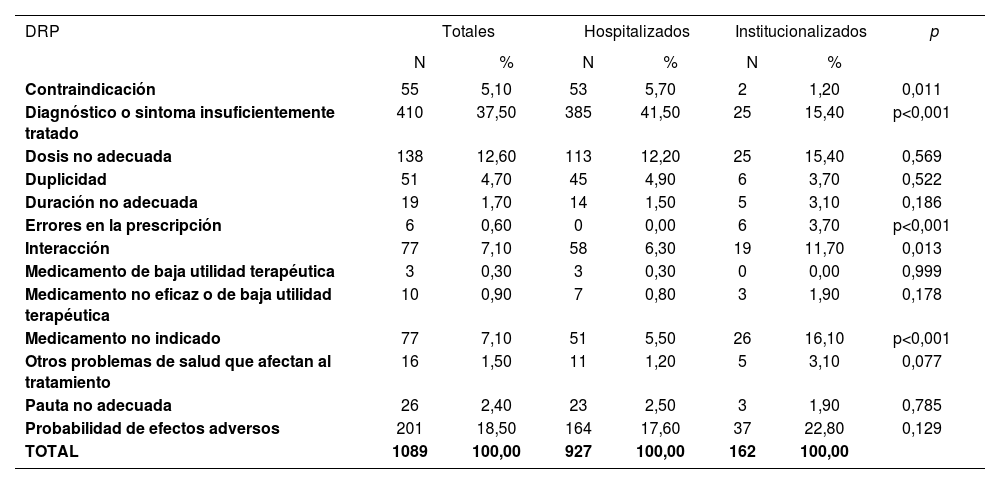
La distribución por tipos de PRM se recoge en la tabla 4. Los pacientes hospitalizados presentaron más PRM de diagnóstico y/o síntoma infratratado, y menos PRM de errores en la prescripción y medicamento no indicado que los institucionalizados (p<0,001).
Tipos de PRM
| DRP | Totales | Hospitalizados | Institucionalizados | p | |||
|---|---|---|---|---|---|---|---|
| N | % | N | % | N | % | ||
| Contraindicación | 55 | 5,10 | 53 | 5,70 | 2 | 1,20 | 0,011 |
| Diagnóstico o sintoma insuficientemente tratado | 410 | 37,50 | 385 | 41,50 | 25 | 15,40 | p<0,001 |
| Dosis no adecuada | 138 | 12,60 | 113 | 12,20 | 25 | 15,40 | 0,569 |
| Duplicidad | 51 | 4,70 | 45 | 4,90 | 6 | 3,70 | 0,522 |
| Duración no adecuada | 19 | 1,70 | 14 | 1,50 | 5 | 3,10 | 0,186 |
| Errores en la prescripción | 6 | 0,60 | 0 | 0,00 | 6 | 3,70 | p<0,001 |
| Interacción | 77 | 7,10 | 58 | 6,30 | 19 | 11,70 | 0,013 |
| Medicamento de baja utilidad terapéutica | 3 | 0,30 | 3 | 0,30 | 0 | 0,00 | 0,999 |
| Medicamento no eficaz o de baja utilidad terapéutica | 10 | 0,90 | 7 | 0,80 | 3 | 1,90 | 0,178 |
| Medicamento no indicado | 77 | 7,10 | 51 | 5,50 | 26 | 16,10 | p<0,001 |
| Otros problemas de salud que afectan al tratamiento | 16 | 1,50 | 11 | 1,20 | 5 | 3,10 | 0,077 |
| Pauta no adecuada | 26 | 2,40 | 23 | 2,50 | 3 | 1,90 | 0,785 |
| Probabilidad de efectos adversos | 201 | 18,50 | 164 | 17,60 | 37 | 22,80 | 0,129 |
| TOTAL | 1089 | 100,00 | 927 | 100,00 | 162 | 100,00 | |
Test de Ji-Cuadrado o Test exacto de Fisher en función de las condiciones de aplicación.
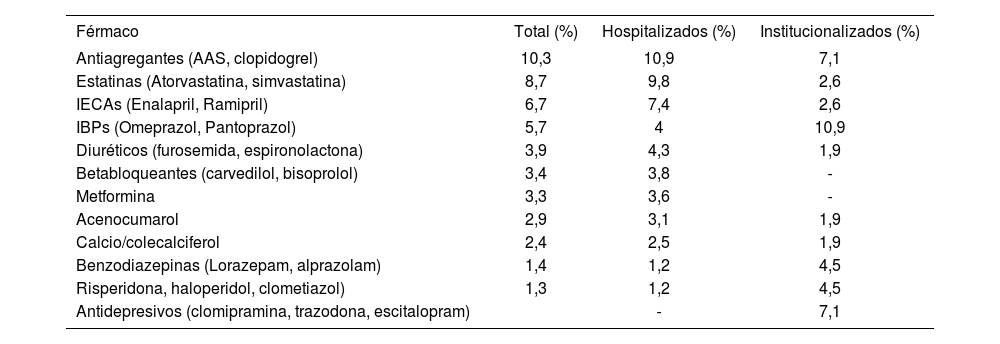
Los fármacos más implicados en los PRM aparecen en la tabla 5, los más frecuentes a nivel hospitalario fueron los pertenecientes al sistema cardiovascular y en los CAS los psicofármacos.
Fármacos más implicados en los PRM
| Férmaco | Total (%) | Hospitalizados (%) | Institucionalizados (%) |
|---|---|---|---|
| Antiagregantes (AAS, clopidogrel) | 10,3 | 10,9 | 7,1 |
| Estatinas (Atorvastatina, simvastatina) | 8,7 | 9,8 | 2,6 |
| IECAs (Enalapril, Ramipril) | 6,7 | 7,4 | 2,6 |
| IBPs (Omeprazol, Pantoprazol) | 5,7 | 4 | 10,9 |
| Diuréticos (furosemida, espironolactona) | 3,9 | 4,3 | 1,9 |
| Betabloqueantes (carvedilol, bisoprolol) | 3,4 | 3,8 | - |
| Metformina | 3,3 | 3,6 | - |
| Acenocumarol | 2,9 | 3,1 | 1,9 |
| Calcio/colecalciferol | 2,4 | 2,5 | 1,9 |
| Benzodiazepinas (Lorazepam, alprazolam) | 1,4 | 1,2 | 4,5 |
| Risperidona, haloperidol, clometiazol) | 1,3 | 1,2 | 4,5 |
| Antidepresivos (clomipramina, trazodona, escitalopram) | - | 7,1 |
AAS: ácido acetilsalicflico; IECAs: inhibidores de la enzima convertidora de angiotensina; IBPs: inhibidores de la bomba de protones.
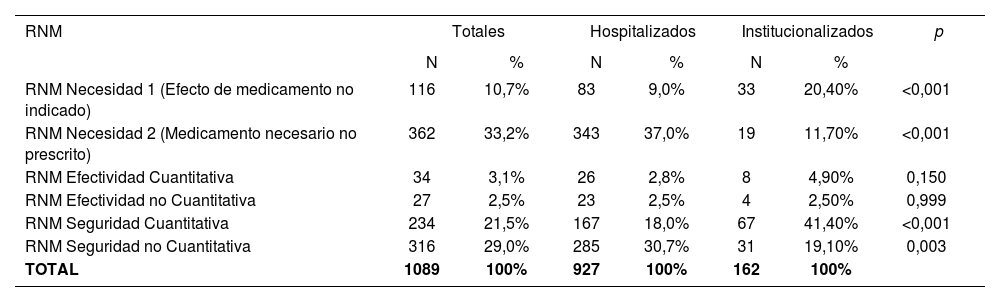
En relación a los RNM, los más frecuentes fueron los de Seguridad (50,5%) seguidos por los de Necesidad (43,9%), encontrándose diferencias estadísticamente significativas entre los pacientes hospitalizados e institucionalizados (Tabla 6).
Tipos de RNM
| RNM | Totales | Hospitalizados | Institucionalizados | p | |||
|---|---|---|---|---|---|---|---|
| N | % | N | % | N | % | ||
| RNM Necesidad 1 (Efecto de medicamento no indicado) | 116 | 10,7% | 83 | 9,0% | 33 | 20,40% | <0,001 |
| RNM Necesidad 2 (Medicamento necesario no prescrito) | 362 | 33,2% | 343 | 37,0% | 19 | 11,70% | <0,001 |
| RNM Efectividad Cuantitativa | 34 | 3,1% | 26 | 2,8% | 8 | 4,90% | 0,150 |
| RNM Efectividad no Cuantitativa | 27 | 2,5% | 23 | 2,5% | 4 | 2,50% | 0,999 |
| RNM Seguridad Cuantitativa | 234 | 21,5% | 167 | 18,0% | 67 | 41,40% | <0,001 |
| RNM Seguridad no Cuantitativa | 316 | 29,0% | 285 | 30,7% | 31 | 19,10% | 0,003 |
| TOTAL | 1089 | 100% | 927 | 100% | 162 | 100% | |
Test de Ji-Cuadrado o Test exacto de Fisher en función de las condiciones de aplicación.
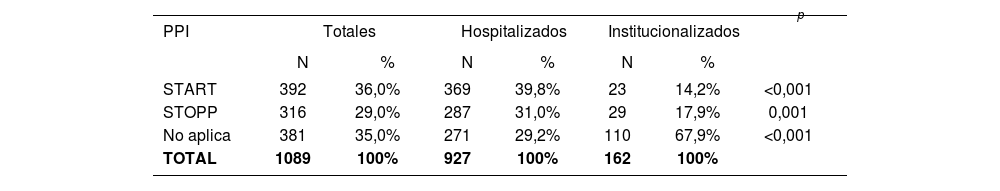
Los criterios STOPP/START permitieron detectar el 65% de la PPI, encontrándose más PPI no relacionadas con estos criterios en CAS que en hospitales, p<0,001 (Tabla 7).
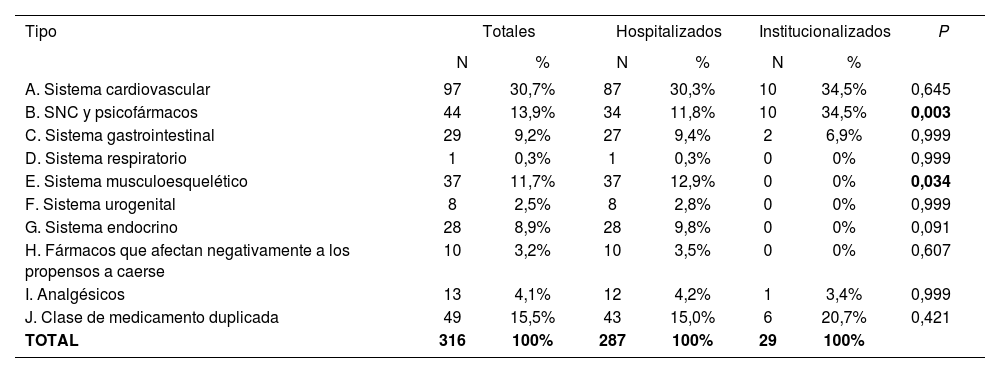
Entre los criterios STOPP más frecuentemente encon-trados (Tabla 8), destacaron los relacionados con el sistema cardiovascular, duplicidad de clase y los relacionados con el sistema nervioso central y psicofármacos. La utilización de ácido acetilsalicílico a dosis mayores de 150 mg, diuréticos de asa como primera línea en hipertensión, uso prolongado de benzodiacepinas de vida media larga y de neurolépticos como hipnóticos, fármacos anti-muscarínicos con prostatismo, IBP a dosis de tratamiento más de ocho semanas, y antiinflamatorios no esteroideos (AINEs) en hipertensión moderada-grave fueron los de mayor prevalencia.
Tipos de PPI STOPP
| Tipo | Totales | Hospitalizados | Institucionalizados | P | |||
|---|---|---|---|---|---|---|---|
| N | % | N | % | N | % | ||
| A. Sistema cardiovascular | 97 | 30,7% | 87 | 30,3% | 10 | 34,5% | 0,645 |
| B. SNC y psicofármacos | 44 | 13,9% | 34 | 11,8% | 10 | 34,5% | 0,003 |
| C. Sistema gastrointestinal | 29 | 9,2% | 27 | 9,4% | 2 | 6,9% | 0,999 |
| D. Sistema respiratorio | 1 | 0,3% | 1 | 0,3% | 0 | 0% | 0,999 |
| E. Sistema musculoesquelético | 37 | 11,7% | 37 | 12,9% | 0 | 0% | 0,034 |
| F. Sistema urogenital | 8 | 2,5% | 8 | 2,8% | 0 | 0% | 0,999 |
| G. Sistema endocrino | 28 | 8,9% | 28 | 9,8% | 0 | 0% | 0,091 |
| H. Fármacos que afectan negativamente a los propensos a caerse | 10 | 3,2% | 10 | 3,5% | 0 | 0% | 0,607 |
| I. Analgésicos | 13 | 4,1% | 12 | 4,2% | 1 | 3,4% | 0,999 |
| J. Clase de medicamento duplicada | 49 | 15,5% | 43 | 15,0% | 6 | 20,7% | 0,421 |
| TOTAL | 316 | 100% | 287 | 100% | 29 | 100% | |
Test de Ji-Cuadrado o Test exacto de Fisher en función de las condiciones de aplicación.
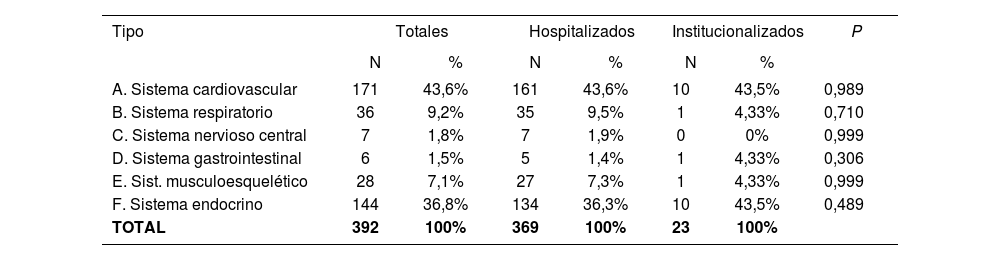
En cuanto a los criterios START (Tabla 9), de nuevo los relativos al grupo cardiovascular han sido los más frecuentes seguidos por los del sistema endocrino, destacando la indicación de iniciar tratamiento con un IECA en la insuficiencia cardiaca crónica, con estatinas en pacientes con factores de riesgo cardiovascular y/o diabetes mellitus, o con antiagregantes plaquetarios en diabetes mellitus con factores de riesgo.
Tipos de PPI START
| Tipo | Totales | Hospitalizados | Institucionalizados | P | |||
|---|---|---|---|---|---|---|---|
| N | % | N | % | N | % | ||
| A. Sistema cardiovascular | 171 | 43,6% | 161 | 43,6% | 10 | 43,5% | 0,989 |
| B. Sistema respiratorio | 36 | 9,2% | 35 | 9,5% | 1 | 4,33% | 0,710 |
| C. Sistema nervioso central | 7 | 1,8% | 7 | 1,9% | 0 | 0% | 0,999 |
| D. Sistema gastrointestinal | 6 | 1,5% | 5 | 1,4% | 1 | 4,33% | 0,306 |
| E. Sist. musculoesquelético | 28 | 7,1% | 27 | 7,3% | 1 | 4,33% | 0,999 |
| F. Sistema endocrino | 144 | 36,8% | 134 | 36,3% | 10 | 43,5% | 0,489 |
| TOTAL | 392 | 100% | 369 | 100% | 23 | 100% | |
Test de Ji-Cuadrado o Test exacto de Fisher en función de las condiciones de aplicación.
El análisis de regresión logística mostró que la aceptación de las IF estaba influenciada de forma significativa por el tipo de centro, la especialización del médico y por el tipo de RNM relacionado con el problema que motivó la intervención. Así, las IF fueron más aceptadas en los CAS que en los centros hospitalarios (p=0,002), por médicos con mayor grado de especialización académica en paciente mayor (p<0,001) y cuando implicaban RNM de seguridad cuantitativa (p=0,042).
DiscusiónLos pacientes mayores pluripatológicos se caracterizan por su complejidad clínica y su mayor necesidad de utilización de recursos terapéuticos. En su abordaje hay que tener en cuenta, además de la multimorbilidad, otros aspectos como la presencia de discapacidades (funcional, psíquica, cognitiva), existencia de síndromes geriátricos, su situación social y sus valores o creencias, lo que hace que el tratamiento farmacológico sea muy complejo20.
Esta realidad se aprecia en el presente estudio: la mediana de medicamentos crónicos por paciente ha sido de 9, el 96,4% de los pacientes presentó algún PRM con una prevalencia de 3,3 PRM/paciente. Aunque existe una gran variabilidad en la bibliografía21, nuestros datos son similares a los que encuentran otros autores en pacientes crónicos y cuyos resultados oscilan entre los 3,5 a 3,7 PRM/paciente (98,6%) en población institucionalizada22,23,24 y 2,1 a 2,9 PRM/paciente (81%) en hospitalizados25,26,27.
La intervención farmacéutica integrada en el equipo interdisciplinar que atiende al paciente mayor pluripatológico ha logrado resolver de forma significativa los PRM y RNM asociados a la medicación en un 59,7%, al igual que lo publicado por otros autores13,15,24,27. La implicación del farmacéutico en la farmacoterapia del paciente se percibe como un método efectivo para mejorar su cuidado. Los mejores resultados se obtienen cuando el farmacéutico clínico realiza la revisión de la farmacoterapia de forma activa, estructurada y en el contexto de un abordaje interdisciplinar15,22,28. Esta suma de esfuerzos es imprescindible en el caso de pacientes pluripatológicos, mayores y polimedicados, que suelen tener regímenes de tratamiento complejos, múltiples comorbilidades y otros factores de riesgo de morbilidad asociada a medicamentos relacionados con el paciente, su entorno y el sistema sanitario16.
El impacto de la IF, medida como grado de aceptación de las mismas por parte del equipo asistencial ha sido del 69,9%, lográndose la resolución del PRM y RNM en el 98,5% de las mismas, lo que indica una alta efectividad de la intervención. Otros estudios logran porcentajes de aceptación similares en centros de institucionalización, 66% y 77%22,29, o más dispersos, entre el 50-90%, en pacientes mayores hospitalizados13,27, y un 60% en pacientes pluripatológicos2. Esta mayor o menor aceptación de la IF podría explicarse por el modelo de comunicación utilizado, las situaciones en las que se produce una comunicación directa con el equipo asistencial conducen a una mayor aceptación que modelos que utilizan el contacto indirecto entre profesionales a través de notas escritas o mensajes21,22.
El ámbito asistencial, la especialización del médico y el tipo de RNM han sido los factores identificados en nuestro estudio que han influido en la aceptación o no de las intervenciones. Así, en los pacientes institucionalizados en CAS la aceptación de las IF fue mayor que en pacientes hospitalizados a consecuencia de una mayor integración del farmacéutico en el equipo interdisciplinar, un abordaje más global e integrado de la situación crónica y entorno del paciente24, junto con una comunicación más directa entre estos profesionales. Respecto a la es-pecialización del médico, ha sido el geriatra el que ha mostrado una mayor aceptación, probablemente por el mayor conocimiento de los criterios STOPP/START de PPI utilizados en la evaluación de los tratamientos, ya que han permitido identificar el 65% de los PRM30. En cuanto al tipo de RNM, los menos aceptados fueron los clasificados como “inefectividad cuantitativa”. Estos RNM estaban relacionados con la infradosificación de los medicamentos. Una posible causa podría haber sido que el médico responsable del paciente priorizara la seguridad del tratamiento, valorando el perfil de efectos adversos, y su indicación. También la presión asistencial, que en muchas ocasiones obligara a tomar decisiones rápidas, y la complejidad de estos pacientes podrían haber dejado en un segundo plano este RNM.
La distribución de RNM siguió un patrón similar a lo descrito en la bibliografía en pacientes de características similares, siendo mayoritariamente los RNM de Seguridad, seguidos por los de Necesidad, los más frecuentemente detectados13,14,31. Los PRM más frecuentes también coinciden con lo publicado por otros autores y, así, fueron mayoritarias las intervenciones relacionadas con la indicación, la dosis y la probabilidad de efectos adversos, aunque otros trabajos encuentran un mayor número de interacciones 2,22,24,27.
Una característica común a los PRM más prevalentes en nuestro estudio (diagnóstico o síntoma insuficientemente tratado, probabilidad de efectos adversos y dosis no adecuada) ha sido su evitabilidad, coincidiendo con otros autores31. El perfil de prevalencia por tipo de PRM observado en pacientes hospitalizados ha sido diferente al de los pacientes institucionalizados; así, los sujetos hospitalizados presentaron más PRM de contraindicación y de síntomas infratratados que los pacientes institucionalizados, lo que se podría explicar por el diferente enfoque en la atención al paciente durante su ingreso en el hospital, más centrada en la resolución de la situación clínica aguda que motivó el ingreso. En cambio, en los pacientes institucionalizados la atención se centra en el paciente y en su seguimiento crónico por lo que se detectaron más PRM de errores de prescripción, interacciones y medicamentos no indicados.
Antiagregantes, estatinas, IECAs e IBPs fueron los fármacos más implicados en los PRM detectados, situación que concuerda con el perfil de pluripatología de los pacientes del estudio, destacando el uso de IBPs sin indicación clínica, cuya utilización masiva puede llevar a la aparición de efectos adversos, como detectan otros autores2,24,32. Por otra parte, en pacientes institucionalizados los medicamentos más implicados fueron los psicofármacos dada la mayor prevalencia de enfermedad neurológica. Otros autores también encuentran un importante número de PRM asociados al uso de psicofármacos, aunque a diferencia de nuestro estudio, detectan un mayor número de PRM asociados al uso de laxantes y analgésicos22,24.
EL 65% de los PRM detectados se han identificado tras la aplicación de los criterios STOPP/START de PPI. La utilización de estos criterios, en nuestro medio, ha sido promovida fundamentalmente por el médico geriatra en el entorno de la asistencia hospitalaria14. Esto podría explicar el hecho de que en los pacientes institucionalizados se hayan detectado más PRM no relacionados con estos criterios que en los hospitalizados. Pero también, tal como señalan Galván-Banqueri et al, se deba a que los pacientes pluripatológicos presentan tal grado de complejidad que requieren un abordaje integral y multidimensional de su farmacoterapia utilizando la combinación de diversas estrategias y estableciendo objetivos adecuados a la situación del paciente20.
Los pacientes incluidos en el estudio en el ámbito hospitalario procedían mayoritariamente de los servicios de geriatría y medicina interna puesto que son los servicios más implicados en la atención al paciente mayor y pluripatológico, objeto del presente estudio.
Desde el punto de vista estadístico, la muestra de pacientes analizada ha sido suficiente para detectar una reducción en la tasa de PRM de al menos un 15%. De este modo, la reducción observada en la tasa de PRM (del 41,1%) puede atribuirse a la intervención farmacéutica y no al azar.
En línea con las limitaciones del estudio, cabe decir que el tipo de centro y el grado de dependencia, relación y/o integración del mismo (especialmente en los CAS) con las estructuras sanitarias de cada CCAA puede haber supuesto una limitación en la disponibilidad de información que haya determinado que alguno de los criterios STOPP/START no haya podido ser valorado adecuadamente en el paciente. Igualmente, la historia clínica en algunos centros no está informatizada, tampoco está compartida con el sistema sanitario y la información clínica del paciente a su ingreso es en muchas ocasiones incompleta en cuanto a diagnósticos y problemas de salud. Estas dificultadas son habituales en los estudios realizados con población institucionalizada24 y podría explicar nuestro menor porcentaje de detección de PPI, especialmente criterios STOPP (29% STOPP) respecto a lo publicado por otros autores 64,2%27 y 55,5%33.
La evidencia del impacto de la intervención farmacéutica sobre resultados en salud, calidad de vida o coste efectividad es mixto probablemente porque estas variables son multifactoriales y no suficientemente sensibles para determinar el impacto de las intervenciones farmacéuticas15,34. Este trabajo no ha medido el impacto de las intervenciones realizadas sobre resultados en salud, pero sienta las bases para futuras investigaciones y para profundizar en el papel del farmacéutico en el abordaje terapéutico de estos pacientes complejos y cada vez más numerosos en todos los ámbitos del Sistema Nacional de Salud.
A modo de conclusión, el presente trabajo es el primer estudio multicéntrico realizado en España en el que la intervención farmacéutica, junto al equipo médico responsable del paciente mayor pluripatológico, permite resolver de forma significativa los PRM y RNM asociados a la medicación y, por tanto, contribuye a mejorar la calidad de la farmacoterapia de este tipo de pacientes.
Anexo I: Relación de participantes en el estudio- 1.
JJ. del Pozo Ruiz. Hospital San Juan de Dios (Leon). 2. B. Santos Ramos , M.D. Toscano Guzmán; J. Cotrina Luque. Hospital U. Virgen del Rocío (Seville).
- 3.
E. Delgado Silveira , M. Muñoz García. Hospital U. Ramón y Cajal (Madrid).
- 4.
B. Rubio Cebrián, M. Mañes Sevilla; I. Gasanz Garicochea. Hospital U de Móstoles (Madrid).
- 5.
MP. Casajús Lagranja, C. Gómez Baraza. Hospital U. Miguel Servet (Zaragoza).
- 6.
MS. Albiñana Pérez. Hospital Arquitecto Marcide (Ferrol).
- 7.
AA. Iglesias Iglesias. Hospital de Manacor (Manacor).
- 8.
N. Román González. Hospital San Juan de Dios (Tenerife).
- 9.
MJ. Otero López. Laura Gómez Rodríguez. Complejo Asistencial U. de Salamanca.
- 10.
E. M. Fernández , J. F. Peris. RPMD Torrente (La Cañada, Valencia).
- 11.
G. Morlá Clavero. Capio Hospital Universitari Sagrat Cor.
- 12.
F. Gutiérrez Suela, G. Valls Borruel. H. Sagrat Cor (Martorell, Barcelona).
- 13.
P. Gómez Rivas. Hospital San Juan de Dios (Zaragoza).
- 14.
E. Martinez Bernabé, J. González Martínez. Hospital Comarcal de Blanes (Gerona).
- 15.
P. Bravo José; C. Sáez Lleó. RPMD de Burriana (Castellón), RPMD “Alto Palancia” (Segorbe, Castellón)
- 16.
M. Marin Marin. Clínica Universitaria de Navarra. 17. M. García-Mina Freire. Residencia La Vaguada (Pamplona).
- 18.
S. Saqués Nadal. Hospital C. del Ripollés (Gerona). 19. J. Hernández Martín; M. Correa Ballester. H. San José and Residencia Javalambre.
- 20.
M. I. Seguí Gregori. H. Virgen de los Lirios (Alcoy, Alicante).
- 21.
E. Fernández García. Complejo Asistencial de Soria. 22. C. López Cabezas. Hospital Clinic (Barcelona).
- 23.
J. Bilbao Aguirregomezcorta. Hospital San Eloy (Baracaldo, Biscay).
- 24.
N. Carrasco Fons. Hospital de Viladecans (Barcelona).
- 25.
D. Ruiz Poza and S. Terré Ohme. Hospital Sant Jaume de Calella.
- 26.
F. Verdejo Reche. Complejo Hospitalario Torrecárdenas (Almería).
El estudio ha sido financiado a través de las ayudas de investigación y proyectos docentes y asistenciales para grupos de trabajo de la Sociedad Española de Farmacia Hospitalaria en la convocatoria 2012-2013.