El uso de medicamentos en indicaciones no aprobadas en sus fichas técnicas (indicaciones off-label) es común en la práctica clínica hospitalaria y su aplicación debería ir unida al seguimiento de un protocolo terapéutico asistencial y al cumplimiento de un procedimiento que garantice la información y el consentimiento informado del paciente.
La revisión bibliográfica sobre manejo de 310 enfermedades puso de manifiesto que en 69 de ellas (22,3%) está descrito el uso de medicamentos en indicaciones off-label con un mínimo exigible de aval científico.
Disponer de esta lista de enfermedades en cuyo manejo se usan medicamentos off-label puede resultar de utilidad a la Comisión de Farmacia y Terapéutica al ofrecerle una referencia de aquellas enfermedades en las que sería prioritario monitorizar la existencia de protocolos terapéuticos asistenciales.
Una lista de las mencionadas características también es útil al farmacéutico de hospital en su función de validar prescripciones médicas, pues le ofrece una referencia para evaluar prescripciones que a primera vista pueden ser cuestionables.
Finalmente, tal lista es muy útil si se pretende añadir a la guía farmacoterapéutica del hospital un índice de búsqueda de medicamentos usados por enfermedades, que complemente los índices habituales de principios activos y especialidades.
Off-label use of medication is common in hospital clinical practice and should be applied together with follow-up of a healthcare treatment protocol and in compliance with a procedure which ensures that the patient is informed and that he or she provides informed consent.
A review of the literature on controlling 310 disorders showed that off-label use was indicated for 69 of them (22.3%) with the minimum required scientific evidence.
It would be useful for the Pharmacy and Therapeutics Committee to have a list of the disorders that can be controlled using off-label drugs, providing a reference to those disorders which must follow a healthcare treatment protocol.
A list of the mentioned characteristics is also useful for the hospital pharmacist for validating prescriptions, as it would provide a reference for assessing prescriptions which at first sight could seem questionable.
Finally, this list would be very useful if a search index of all the drugs by disorder were to be included in the Pharmacotherapeutic Guide. It would complement the usual indices which include active ingredients and specialities.
El Real Decreto 1015/20091 que regula la disponibilidad de medicamentos en situaciones especiales, contempla las 3 siguientes:
- –
Uso compasivo de medicamentos en investigación: utilización de un medicamento antes de su autorización en España en pacientes que presentan una enfermedad crónica o gravemente debilitante o que se considera que pone en peligro su vida y que no pueden ser tratadas satisfactoriamente con un medicamento autorizado. El medicamento de que se trate deberá estar sujeto a una solicitud de autorización de comercialización, o bien deberá estar siendo sometido a ensayos clínicos.
- –
Uso de medicamentos en condiciones diferentes de las autorizadas: utilización de un medicamento en condiciones distintas a las señaladas en su ficha técnica autorizada (lo que se conoce en la literatura científica anglosajona como uso off-label).
- –
Acceso a medicamentos no autorizados en España: utilización de medicamentos autorizados en otros países pero no autorizados en España, cuando no se ajusten a la definición de uso compasivo de medicamentos en investigación, descrita previamente.
Respecto al acceso a medicamentos en condiciones diferentes a las indicadas en la ficha técnica, el artículo 13.1 del citado Real Decreto indica que: La utilización de medicamentos autorizados en condiciones diferentes a las establecidas en su ficha técnica tendrá carácter excepcional y se limitará a las situaciones en las que se carezca de alternativas terapéuticas autorizadas para un determinado paciente, respetando en su caso las restricciones que se hayan establecido ligadas a la prescripción y/o dispensación del medicamento y el protocolo terapéutico asistencial del centro sanitario. El médico responsable del tratamiento deberá justificar convenientemente en la historia clínica la necesidad del uso del medicamento e informar al paciente de los posibles beneficios y los riesgos potenciales, obteniendo su consentimiento conforme a la Ley 41/2002, de 14 de noviembre.
Por tanto, queda establecido que el uso de un medicamento en condiciones diferentes a las contempladas en su ficha técnica forma parte de la práctica clínica. También puede entenderse que las alternativas y el orden en las alternativas las establece el protocolo asistencial, por lo que el médico estaría obligado a respetar un protocolo o unas restricciones para la prescripción de este tipo de medicamentos. Igualmente, es imprescindible un estricto cumplimiento de la Ley de autonomía del paciente en lo referido a información y consentimiento2–4.
Un aspecto que se debe considerar es que las indicaciones aprobadas en la ficha técnica de la European Medicines Agency (EMEA) o de la Agencia Española de Medicamentos y Productos Sanitarios (AEMPS) no coinciden necesariamente con las aprobadas en la ficha técnica de otras agencias sanitarias como la Food and Drug Administration (FDA).
El uso off-label de un medicamento puede variar desde una primera opción hasta la última línea de tratamiento. Se deben definir las condiciones para el uso de un medicamento, pues si éste constituye una alternativa terapéutica más eficaz y/o segura que otras, puede ser de elección en el tratamiento de esa enfermedad, independientemente de que su uso esté o no recogido en su ficha técnica.
No se dispone de amplia información acerca del uso de medicamentos off-label. Algunos estudios señalan que pueden ser frecuentes en algunos fármacos. En EE.UU. se ha calculado el uso de medicamentos en indicaciones no aprobadas por la FDA en un 21% de las prescripciones, si bien este porcentaje puede ser más elevado en fármacos como gabapentina (83%), amitriptilina (81%), dexametasona oral (79%), mononitrato de isosorbida (75%), rituximab (75%), risperidona (66%) o digoxina (66%). Tampoco se aplica la misma exigencia de aval en la literatura científica al uso off-label de los distintos medicamentos, así que mientras que el uso off-label de mononitrato de isosorbida o de digoxina está suficientemente acreditado, no puede afirmarse lo mismo de la gabapentina, la risperidona o la amitriptilina5,6.
Por otra parte, el uso de fármacos off-label puede hacer entrar en conflicto las diferentes expectativas de distintos colectivos: gestores de la sanidad, médicos, industria farmacéutica y pacientes. Así, los gestores de la sanidad pueden cuestionar la necesidad de pagar fármacos no aprobados para tratar una enfermedad, los médicos desean la libertad en la prescripción, la industria farmacéutica busca una ampliación del mercado con nuevos medicamentos y con nuevos usos de los ya comercializados y, finalmente, los pacientes desean medicamentos seguros, eficaces y accesibles7.
A la hora de evaluar la inclusión de un fármaco off-label en los protocolos terapéuticos asistenciales, es necesario tomar en consideración algunos aspectos importantes8,9:
- –
Si se trata de un fármaco nuevo, la evidencia científica que avale su uso off-label puede no estar basada en estudios de calidad y, además, es posible que únicamente se disponga de información limitada acerca de la seguridad de este fármaco.
- –
Si se trata de un fármaco ya comercializado desde hace tiempo, su uso off-label puede plantear situaciones muy diferentes, que abarcan desde casos en los que, por el reducido precio del fármaco, los costes clínicos para obtener una nueva indicación no se compensen con los beneficios de una hipotética autorización de la misma, hasta aquellos de una «presunta falta de interés» para obtener autorización de una nueva indicación, como sucede con el uso de bevacizumab en el tratamiento de la degeneración macular relacionada con la edad10–12.
- –
El uso off-label de fármacos con reacciones adversas graves y conocidas requiere una especial atención en todos los aspectos relativos a la seguridad del paciente.
- –
El uso off-label de medicamentos de alto coste requiere que se exijan unas expectativas razonables en cuanto a la obtención de resultados clínicos.
- –
En todo caso, el uso off-label de medicamentos exige disponer de una mínima evidencia científica que avale su uso.
Con objeto de obtener una relación de fármacos con usos off-label, se revisaron ediciones recientes de 2 manuales en lengua castellana, Cliniguía13 y Normas de actuación en Urgencias14, de uso extendido entre los médicos tanto de atención primaria como especializada, y que contienen información básica sobre el manejo de las diferentes enfermedades del adulto. Asimismo, se llevó a cabo una búsqueda en Medline acerca del tratamiento de distintas enfermedades, seleccionándose, en primer lugar, los datos recogidos en las guías clínicas o en revisiones sistemáticas publicadas recientemente y, en su defecto, aquellas referencias ampliamente mencionadas en la bibliografía.
Se registraron aquellos fármacos cuyo uso se recomienda, en las citadas fuentes, para el tratamiento de determinadas enfermedades y no está incluido, de forma expresa, en las fichas técnicas de la EMEA o de la AEMPS.
Para la inclusión de un fármaco en esta relación se evaluaron las evidencias disponibles acerca del uso off-label, de acuerdo con los siguientes criterios:
- –
No se incluyeron aquellos fármacos para los que el texto consultado menciona que cuenta con una eficacia dudosa en el trastorno objeto de atención.
- –
No se incluyeron aquellos fármacos en los que la fuente consultada indica la existencia de escasa o deficiente literatura científica avalando su uso en la enfermedad objeto de atención.
- –
Se incluyeron aquellos fármacos para los que hay recomendación de uso en todas o en la mayoría de las fuentes consultadas.
- –
No se consideraron indicaciones off-label aquellas enfermedades en las que una especialidad farmacéutica no recoge la respectiva indicación, pero existe otra especialidad (comercializada en España o no) con el mismo principio activo para la que la EMEA tiene aprobada la indicación (por ejemplo, la especialidad Hydrea® no tiene aprobada la indicación para el tratamiento de la anemia drepanocítica, pero esta indicación está aprobada por la EMEA para otra especialidad que contiene hidroxiurea como Siklos®).
- –
No se consideraron usos off-label aquellos casos en los que el fármaco se usa en las condiciones de administración y dosis descritas en la ficha técnica para unas indicaciones que tiene aprobadas y que son un síntoma o una subpatología de la patología primaria (por ejemplo, el uso del propranolol en la porfiria para el control de las crisis de taquicardia e hipertensión, o fármacos como clozapina o quetiapina en la corea de Huntington, para el tratamiento de la psicosis asociada).
- –
Se consideraron usos off-label cuando, en el tratamiento de estas subpatologías, el fármaco se administra a unas dosis o bajo una forma de administración diferentes a las recomendadas en la ficha técnica (por ejemplo, omeprazol a dosis elevadas en perfusión intravenosa continua en la hemorragia digestiva alta).
- –
Se consideró uso off label cuando el fármaco está aprobado, para esa indicación, por la FDA, pero no por la EMEA ni la AEMPS.
- –
Para los fármacos no comercializados en España, sólo se contemplaron como posibles usos off label en aquellas enfermedades no autorizadas en la ficha técnica de su país de origen.
Se revisaron manuales o protocolos publicados sobre el manejo de 310 enfermedades/entidades terapéuticas correspondientes a las siguientes especialidades médicas: Neurología/Psiquiatría, 52 (16,8%); Endocrinología/Metabolismo/Nefrología, 47 (15,2%); Digestivo, 33 (10,6%); Reumatología/Traumatología, 30 (9,7%); Cardiovascular, 26 (8,4%); Dermatología, 23 (7,4%); Hematología, 23 (7,4%); Ginecología, 20 (6,4%); Urgencias/UCI, 18 (5,8%); Otras (Cirugía, Oftalmología, ORL, Neumología, Urología), 38 (12,3%).
En 69 de estas enfermedades (22,3%) está descrito el uso de fármacos off-label.
Los resultados detallados de la revisión se muestran en las tablas 1 a 9. En la columna «Observaciones» de las mencionadas tablas se resumen los datos especialmente relevantes en cuanto al uso off-label de cada fármaco; así, además de las referencias bibliográficas, se hace mención a los aspectos específicos más relevantes en cada caso como el mecanismo de acción del fármaco en la indicación off-label, la línea de tratamiento que constituye el fármaco en el esquema terapéutico, la aprobación del uso del fármaco para esa patología por la FDA (si no es una indicación aprobada ni por la EMEA ni por la AEMPS), la dosis (si la usada en la indicación off-label es distinta a las usadas en sus indicaciones aprobadas), o cualquier otro aspecto que se considere peculiar en el uso off-label de ese fármaco.
Fármacos utilizados en Dermatología en indicaciones no incluidas en su ficha técnica
| Enfermedad | Fármaco | Observaciones |
| Alopecia areata | Clobetasol propionato tópico 0,05% | Se ha descrito su uso en oclusión mediante aplicación diaria durante 6 días a la semana durante 6 meses; y también se ha descrito el uso de la espuma. Se debe usar con precaución por el riesgo de efectos adversos15 |
| Hirsutismo | EspironolactonaFinasterida | Espironalactona: es un inhibidor competitivo de la aldosterona al unirse a los receptores de ésta, y también posee un efecto antiandrogénico, probablemente por un antagonismo periférico de los andrógenos. Aunque no existen suficientes evidencias que demuestren que es efectivo para disminuir la severidad del hirsutismo, hay guías que recomiendan su uso a dosis entre 25-100 mg dos veces al díaFinasterida: tiene aprobadas otras indicaciones relacionadas con el hiperandrogenismo cutáneo, como la alopecia androgénica16,17 |
| Liquen plano | Acitretina oralCiclosporinaTacrolimus | Usados en casos resistentes a corticoidesCon el uso de tacrolimus se está estudiando un posible incremento del riesgo de carcinogénesis18,19 |
| Lupus eritematoso discoide (LED) | MetotrexatoAcitretina oralTalidomida | Usados como agentes de segunda o tercera línea de tratamiento20 |
| Pénfigo vulgar/dermatosis ampollosa | Micofenolato mofetiloInmunoglobulinas IV inespecíficasRituximab | Micofenolato: en casos resistentes de pénfigo vulgar o en situaciones en las que no se puede usar ni azatioprina ni ciclofosfamidaInmunoglobulinas: en la enfermedad ampollosa con complicaciones con corticoides o no respuesta a inmunosupresores se usan 0,4 g/kg/día durante 5 días repitiendo este ciclo cada 21 días, para después ir distanciando los ciclos si no hay lesionesRituximab: se usa en casos resistentes a otras terapias. Se usan 375 mg/m2 un día a la semana durante 4 semanas. Hay autores que recomiendan una dosis de inmunoglobulina de 0,4 g/kg el día antes (como profilaxis de infecciones); y en caso de recaída se señala dosis única de rituximab según la evolución21 |
| Prurito asociado a reacciones alérgicas cutáneas | Doxepina | En pacientes que no responden a los antihistamínicos convencionales. Una de las diferentes pautas menciona dosis de 10 mg tres veces al día22 |
| Psoriasis | Micofenolato mofetilo | Se ha descrito que disminuye el área y la severidad de la psoriasis23 |
| Urticaria crónica | Doxepina | Se usan dosis bajas (entre 10-30 mg/día)24,25 |
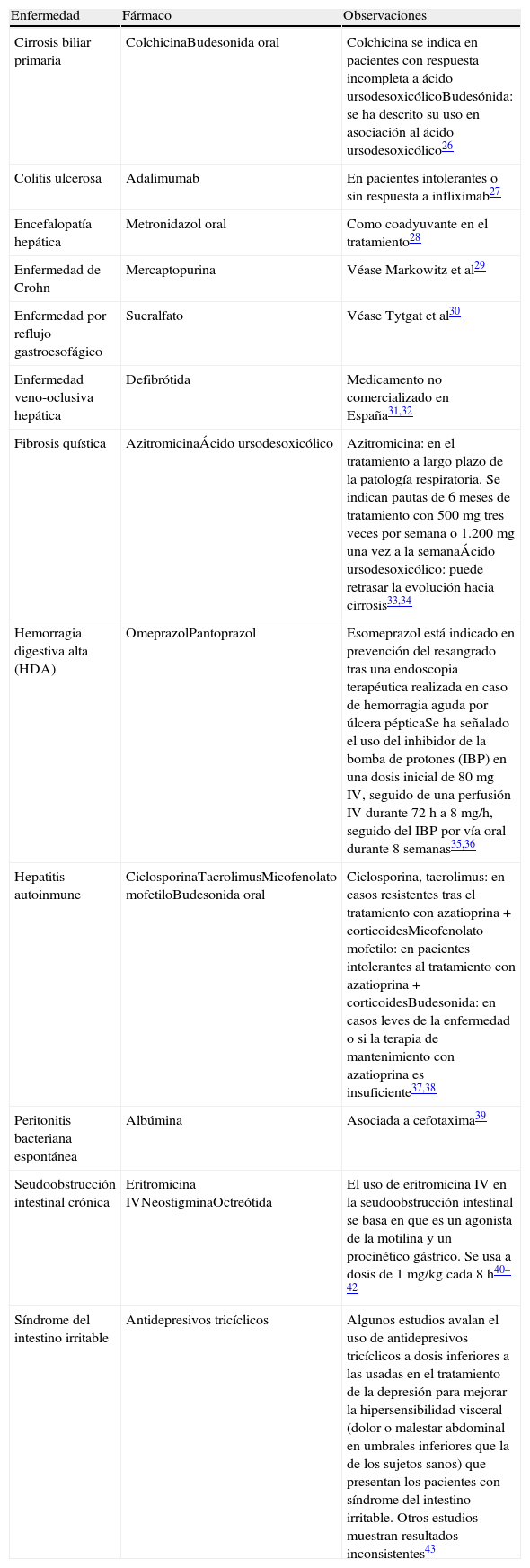
Fármacos utilizados en Aparato Digestivo en indicaciones no incluidas en su ficha técnica
| Enfermedad | Fármaco | Observaciones |
| Cirrosis biliar primaria | ColchicinaBudesonida oral | Colchicina se indica en pacientes con respuesta incompleta a ácido ursodesoxicólicoBudesónida: se ha descrito su uso en asociación al ácido ursodesoxicólico26 |
| Colitis ulcerosa | Adalimumab | En pacientes intolerantes o sin respuesta a infliximab27 |
| Encefalopatía hepática | Metronidazol oral | Como coadyuvante en el tratamiento28 |
| Enfermedad de Crohn | Mercaptopurina | Véase Markowitz et al29 |
| Enfermedad por reflujo gastroesofágico | Sucralfato | Véase Tytgat et al30 |
| Enfermedad veno-oclusiva hepática | Defibrótida | Medicamento no comercializado en España31,32 |
| Fibrosis quística | AzitromicinaÁcido ursodesoxicólico | Azitromicina: en el tratamiento a largo plazo de la patología respiratoria. Se indican pautas de 6 meses de tratamiento con 500 mg tres veces por semana o 1.200 mg una vez a la semanaÁcido ursodesoxicólico: puede retrasar la evolución hacia cirrosis33,34 |
| Hemorragia digestiva alta (HDA) | OmeprazolPantoprazol | Esomeprazol está indicado en prevención del resangrado tras una endoscopia terapéutica realizada en caso de hemorragia aguda por úlcera pépticaSe ha señalado el uso del inhibidor de la bomba de protones (IBP) en una dosis inicial de 80 mg IV, seguido de una perfusión IV durante 72 h a 8 mg/h, seguido del IBP por vía oral durante 8 semanas35,36 |
| Hepatitis autoinmune | CiclosporinaTacrolimusMicofenolato mofetiloBudesonida oral | Ciclosporina, tacrolimus: en casos resistentes tras el tratamiento con azatioprina+corticoidesMicofenolato mofetilo: en pacientes intolerantes al tratamiento con azatioprina+corticoidesBudesonida: en casos leves de la enfermedad o si la terapia de mantenimiento con azatioprina es insuficiente37,38 |
| Peritonitis bacteriana espontánea | Albúmina | Asociada a cefotaxima39 |
| Seudoobstrucción intestinal crónica | Eritromicina IVNeostigminaOctreótida | El uso de eritromicina IV en la seudoobstrucción intestinal se basa en que es un agonista de la motilina y un procinético gástrico. Se usa a dosis de 1 mg/kg cada 8 h40–42 |
| Síndrome del intestino irritable | Antidepresivos tricíclicos | Algunos estudios avalan el uso de antidepresivos tricíclicos a dosis inferiores a las usadas en el tratamiento de la depresión para mejorar la hipersensibilidad visceral (dolor o malestar abdominal en umbrales inferiores que la de los sujetos sanos) que presentan los pacientes con síndrome del intestino irritable. Otros estudios muestran resultados inconsistentes43 |
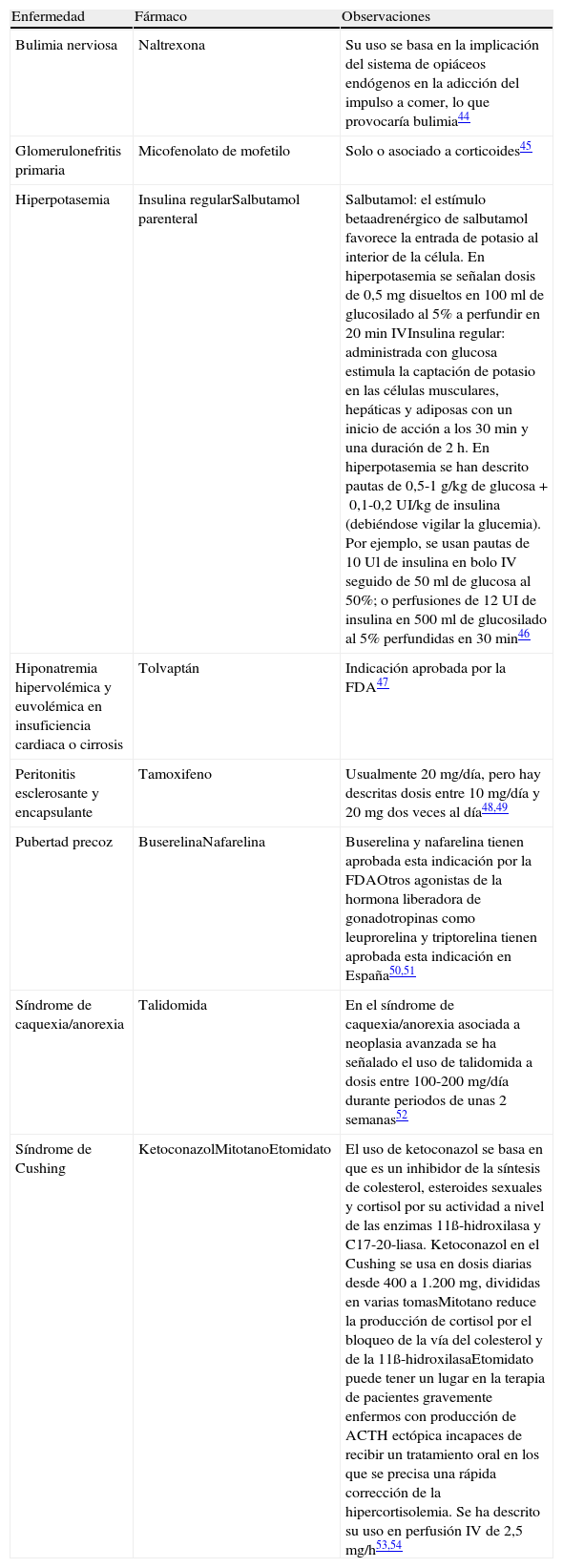
Fármacos utilizados en Endocrinología/Metabolismo/Nefrología en indicaciones no incluidas en su ficha técnica
| Enfermedad | Fármaco | Observaciones |
| Bulimia nerviosa | Naltrexona | Su uso se basa en la implicación del sistema de opiáceos endógenos en la adicción del impulso a comer, lo que provocaría bulimia44 |
| Glomerulonefritis primaria | Micofenolato de mofetilo | Solo o asociado a corticoides45 |
| Hiperpotasemia | Insulina regularSalbutamol parenteral | Salbutamol: el estímulo betaadrenérgico de salbutamol favorece la entrada de potasio al interior de la célula. En hiperpotasemia se señalan dosis de 0,5 mg disueltos en 100 ml de glucosilado al 5% a perfundir en 20 min IVInsulina regular: administrada con glucosa estimula la captación de potasio en las células musculares, hepáticas y adiposas con un inicio de acción a los 30 min y una duración de 2 h. En hiperpotasemia se han descrito pautas de 0,5-1 g/kg de glucosa+0,1-0,2 UI/kg de insulina (debiéndose vigilar la glucemia). Por ejemplo, se usan pautas de 10 Ul de insulina en bolo IV seguido de 50 ml de glucosa al 50%; o perfusiones de 12 UI de insulina en 500 ml de glucosilado al 5% perfundidas en 30 min46 |
| Hiponatremia hipervolémica y euvolémica en insuficiencia cardiaca o cirrosis | Tolvaptán | Indicación aprobada por la FDA47 |
| Peritonitis esclerosante y encapsulante | Tamoxifeno | Usualmente 20 mg/día, pero hay descritas dosis entre 10 mg/día y 20 mg dos veces al día48,49 |
| Pubertad precoz | BuserelinaNafarelina | Buserelina y nafarelina tienen aprobada esta indicación por la FDAOtros agonistas de la hormona liberadora de gonadotropinas como leuprorelina y triptorelina tienen aprobada esta indicación en España50,51 |
| Síndrome de caquexia/anorexia | Talidomida | En el síndrome de caquexia/anorexia asociada a neoplasia avanzada se ha señalado el uso de talidomida a dosis entre 100-200 mg/día durante periodos de unas 2 semanas52 |
| Síndrome de Cushing | KetoconazolMitotanoEtomidato | El uso de ketoconazol se basa en que es un inhibidor de la síntesis de colesterol, esteroides sexuales y cortisol por su actividad a nivel de las enzimas 11ß-hidroxilasa y C17-20-liasa. Ketoconazol en el Cushing se usa en dosis diarias desde 400 a 1.200 mg, divididas en varias tomasMitotano reduce la producción de cortisol por el bloqueo de la vía del colesterol y de la 11ß-hidroxilasaEtomidato puede tener un lugar en la terapia de pacientes gravemente enfermos con producción de ACTH ectópica incapaces de recibir un tratamiento oral en los que se precisa una rápida corrección de la hipercortisolemia. Se ha descrito su uso en perfusión IV de 2,5 mg/h53,54 |
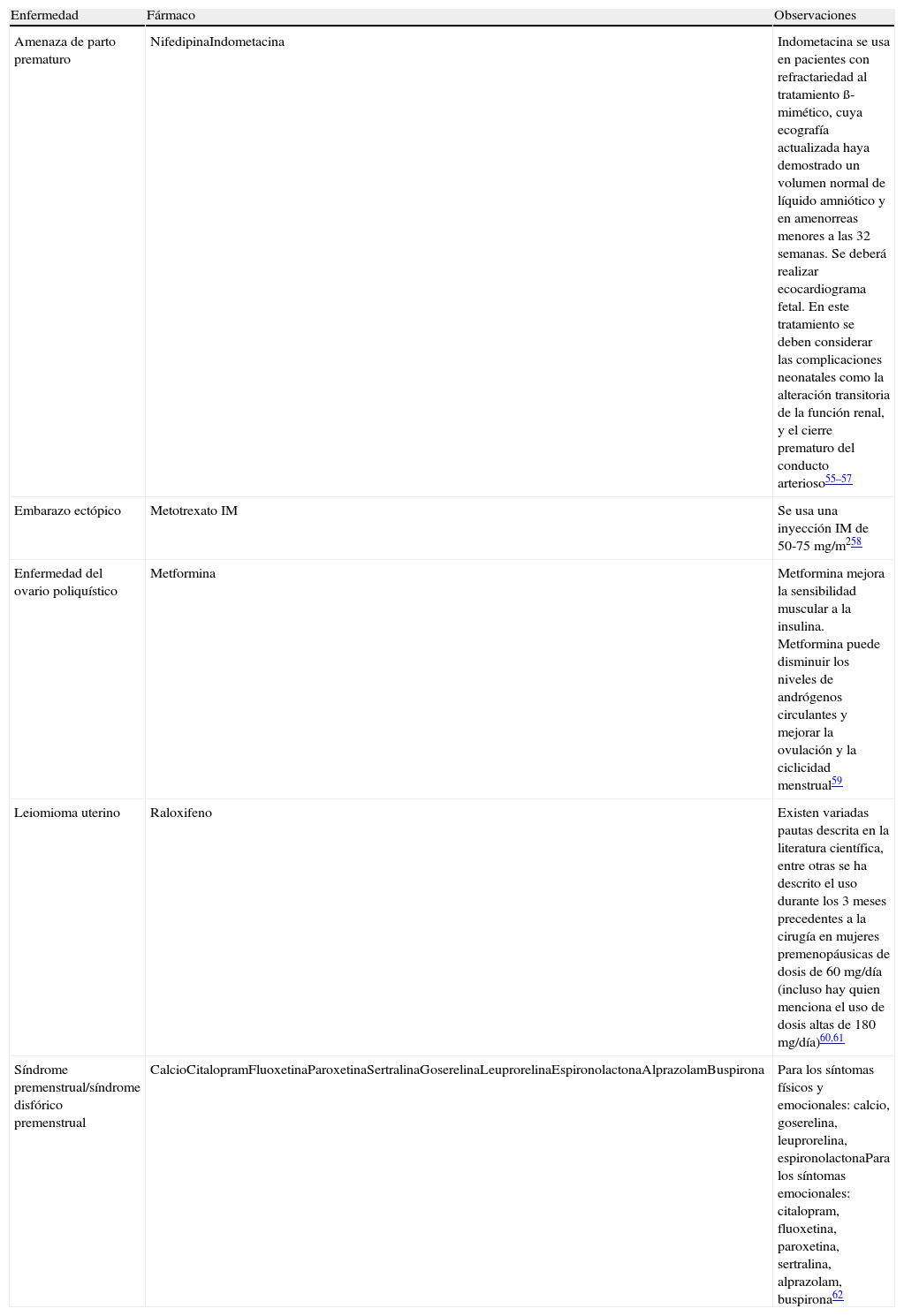
Fármacos utilizados en Obstetricia y Ginecología en indicaciones no incluidas en su ficha técnica
| Enfermedad | Fármaco | Observaciones |
| Amenaza de parto prematuro | NifedipinaIndometacina | Indometacina se usa en pacientes con refractariedad al tratamiento ß-mimético, cuya ecografía actualizada haya demostrado un volumen normal de líquido amniótico y en amenorreas menores a las 32 semanas. Se deberá realizar ecocardiograma fetal. En este tratamiento se deben considerar las complicaciones neonatales como la alteración transitoria de la función renal, y el cierre prematuro del conducto arterioso55–57 |
| Embarazo ectópico | Metotrexato IM | Se usa una inyección IM de 50-75 mg/m258 |
| Enfermedad del ovario poliquístico | Metformina | Metformina mejora la sensibilidad muscular a la insulina. Metformina puede disminuir los niveles de andrógenos circulantes y mejorar la ovulación y la ciclicidad menstrual59 |
| Leiomioma uterino | Raloxifeno | Existen variadas pautas descrita en la literatura científica, entre otras se ha descrito el uso durante los 3 meses precedentes a la cirugía en mujeres premenopáusicas de dosis de 60 mg/día (incluso hay quien menciona el uso de dosis altas de 180 mg/día)60,61 |
| Síndrome premenstrual/síndrome disfórico premenstrual | CalcioCitalopramFluoxetinaParoxetinaSertralinaGoserelinaLeuprorelinaEspironolactonaAlprazolamBuspirona | Para los síntomas físicos y emocionales: calcio, goserelina, leuprorelina, espironolactonaPara los síntomas emocionales: citalopram, fluoxetina, paroxetina, sertralina, alprazolam, buspirona62 |
Fármacos utilizados en Neurología en indicaciones no incluidas en su ficha técnica
| Enfermedad | Fármaco | Observaciones |
| Dolor neuropático | CarbamazepinaOxcarbazepinaNortriptilinaVenlafaxinaBaclofenoKetamina oral | Carbamazepina, oxcarbazepina, venlafaxina: en neuropatía diabética dolorosaNortriptilina: en neuropatía diabética dolorosa y neuralgia postherpéticaBaclofeno: en neuralgia del trigéminoKetamina oral: en dolor neuropático intratable63–65 |
| Fatiga asociada a esclerosis múltiple | ModafiniloAmantadita | Modafinilo: 100 a 200 mg al día en una toma (dosis máxima 400 mg al día)Amantadina: usualmente 100 mg dos veces al día (dosis máxima 600 mg al día)66,67 |
| Hipo intratable | Clorpromazina | Indicación aprobada por la FDA68 |
| Síndrome de Lambert-Eaton | Inmunoglobulinas inespecíficas IV | La primera línea de tratamiento es 3-4 diaminopiridina69,70 |
| Miastenia gravis | CiclofosfamidaCiclosporinaInmunoglobulinas inespecíficas IV | Como segunda línea de tratamiento. Si el paciente no responde a corticoides71,72 |
| Profilaxis de convulsiones en hemorragia subaracnoidea por rotura de aneurisma | Valproato sódico | Véase Suarez et al73 |
| Profilaxis de migraña | AmitriptilinaValproato sódicaNifedipinoVerapamilo | Se usan cuando otras opciones como ß-bloqueantes no han sido efectivas74 |
| Síndrome de Gilles de la Tourette | PimozidaClonidina oral | Pimozida: se han propuesto dosis en un rango entre 0,5-18 mg/díaClonidina: se han propuesto dosis entre 3-5μg/kg/día75,76. |
| Síndrome de Lennox-Gastaut | Inmunoglobulinas inespecíficas IV | En casos resistentes77 |
| Temblor esencial | PrimidonaGabapentinaTopiramatoAlprazolam | Primidona: por sus potenciales efectos adversos se considera un antitremórico de segunda líneaGabapentina: su principal problema es su bajo índice de respuesta (mejora aproximadamente un tercio de los pacientes). Se considera un antitremórico de segunda línea si los betabloqueantes no se toleran o están contraindicadosTopiramato: presenta una titulación de dosis larga y complicada y una tolerancia mala, por lo que se considera un antitremórico de tercera líneaAlprazolam: se usa como coadyuvante y asociado a otros antitremóricos78 |
Fármacos utilizados en Oftalmología y ORL en indicaciones no incluidas en su ficha técnica
| Enfermedad | Fármaco | Observaciones |
| Conjuntivitis (viral, bacteriana e irritativa) | Diclofenaco colirio | Véanse Arcos González y Castro Delgado79 y Galvez et al80 |
| Degeneración macular asociada a la edad (DMAE) neovascular (exudativa) | Bevacizumab intravítreo | La experiencia acumulada y los resultados de múltiples publicaciones científicas señalan que bevacizumab puede aportar un beneficio próximo a los resultados obtenidos con ranibizumab (que está aprobado para uso intraocular con la indicación para DMAE). En esta indicación puede ser importante no obviar que el coste anual del tratamiento del bevacizumab es muy inferior al del ranibizumabEn DMAE se señala el uso de bevacizumab por vía intravítrea a una dosis de 1,25 mg cada 4 semanas10–12 |
| Uveítis | MetotrexatoInfliximab | Metotrexato se usa como agente de segunda o tercera líneaEl uso de infliximab está descrito para controlar la inflamación ocular en pacientes pediátricos con uveítis crónica no infecciosa asociada a artritis idiopática juvenil resistente; y en la uveitis y uveorretinintis asociadas al síndrome de Behçet81–83 |
| Estomatitis aftosa recurrente | ColchicinaDapsonaPentoxifilinaSucralfatoTalidomida | Véanse Mimura et al84, Altengurg et al85, Pizarro et al86, Rattan et al87 y Bonnetblanc et al88 |
| Hipoacusia brusca | PiracetamNimodipinoPentoxifilinaMetilprednisolona IV | Un ejemplo de protocolo de tratamiento de hipoacusia brusca menciona el uso durante 5 días de metilprednisolona IV entre 40-80 mg/día, complejo B1B6B12 1 ampolla IM, piracetam IV 3 g cada 8 h, y nimodipino en perfusión IV entre 15-30μg/kg/h, pasando posteriormente a tratamiento oral con durante 15 días con metilprednisolona 40 mg/día (seguido de una pauta descendente progresiva), complejo B un comprimido, piracetam 800 mg cada 8 h y nimodipino 30 mg cada 8 h89,90 |
| Vértigo | Haloperidol parenteral | Se ha señalado su uso en la fase aguda (hasta la desaparición de los síntomas), y su uso debe interrumpirse en cuanto finalice la crisis91 |
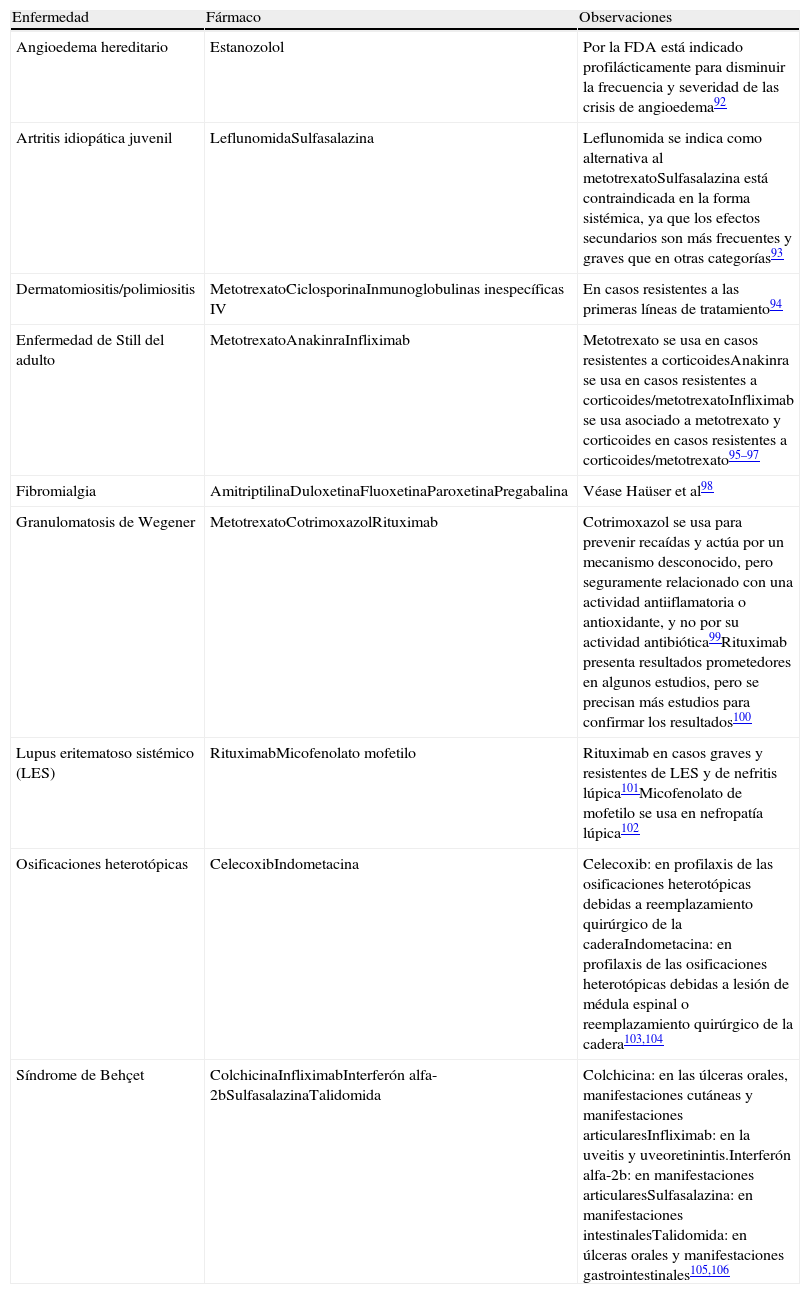
Fármacos utilizados en Reumatología en indicaciones no incluidas en su ficha técnica
| Enfermedad | Fármaco | Observaciones |
| Angioedema hereditario | Estanozolol | Por la FDA está indicado profilácticamente para disminuir la frecuencia y severidad de las crisis de angioedema92 |
| Artritis idiopática juvenil | LeflunomidaSulfasalazina | Leflunomida se indica como alternativa al metotrexatoSulfasalazina está contraindicada en la forma sistémica, ya que los efectos secundarios son más frecuentes y graves que en otras categorías93 |
| Dermatomiositis/polimiositis | MetotrexatoCiclosporinaInmunoglobulinas inespecíficas IV | En casos resistentes a las primeras líneas de tratamiento94 |
| Enfermedad de Still del adulto | MetotrexatoAnakinraInfliximab | Metotrexato se usa en casos resistentes a corticoidesAnakinra se usa en casos resistentes a corticoides/metotrexatoInfliximab se usa asociado a metotrexato y corticoides en casos resistentes a corticoides/metotrexato95–97 |
| Fibromialgia | AmitriptilinaDuloxetinaFluoxetinaParoxetinaPregabalina | Véase Haüser et al98 |
| Granulomatosis de Wegener | MetotrexatoCotrimoxazolRituximab | Cotrimoxazol se usa para prevenir recaídas y actúa por un mecanismo desconocido, pero seguramente relacionado con una actividad antiiflamatoria o antioxidante, y no por su actividad antibiótica99Rituximab presenta resultados prometedores en algunos estudios, pero se precisan más estudios para confirmar los resultados100 |
| Lupus eritematoso sistémico (LES) | RituximabMicofenolato mofetilo | Rituximab en casos graves y resistentes de LES y de nefritis lúpica101Micofenolato de mofetilo se usa en nefropatía lúpica102 |
| Osificaciones heterotópicas | CelecoxibIndometacina | Celecoxib: en profilaxis de las osificaciones heterotópicas debidas a reemplazamiento quirúrgico de la caderaIndometacina: en profilaxis de las osificaciones heterotópicas debidas a lesión de médula espinal o reemplazamiento quirúrgico de la cadera103,104 |
| Síndrome de Behçet | ColchicinaInfliximabInterferón alfa-2bSulfasalazinaTalidomida | Colchicina: en las úlceras orales, manifestaciones cutáneas y manifestaciones articularesInfliximab: en la uveitis y uveoretinintis.Interferón alfa-2b: en manifestaciones articularesSulfasalazina: en manifestaciones intestinalesTalidomida: en úlceras orales y manifestaciones gastrointestinales105,106 |
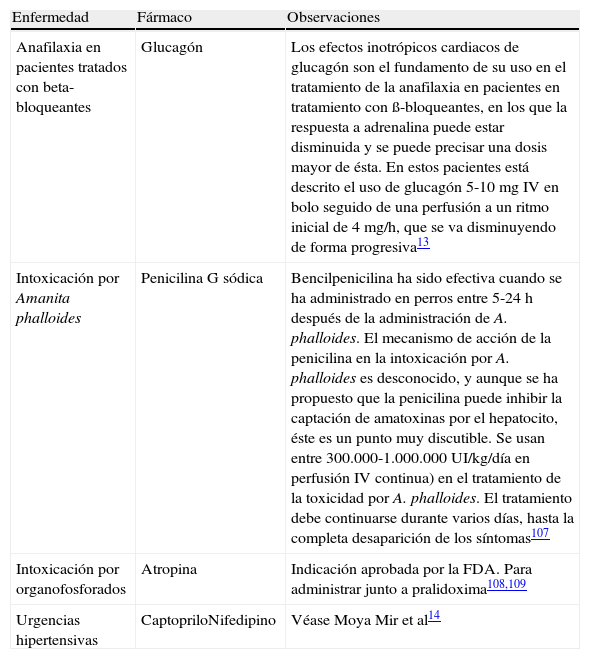
Fármacos utilizados en Urgencias en indicaciones no incluidas en su ficha técnica
| Enfermedad | Fármaco | Observaciones |
| Anafilaxia en pacientes tratados con beta-bloqueantes | Glucagón | Los efectos inotrópicos cardiacos de glucagón son el fundamento de su uso en el tratamiento de la anafilaxia en pacientes en tratamiento con ß-bloqueantes, en los que la respuesta a adrenalina puede estar disminuida y se puede precisar una dosis mayor de ésta. En estos pacientes está descrito el uso de glucagón 5-10 mg IV en bolo seguido de una perfusión a un ritmo inicial de 4 mg/h, que se va disminuyendo de forma progresiva13 |
| Intoxicación por Amanita phalloides | Penicilina G sódica | Bencilpenicilina ha sido efectiva cuando se ha administrado en perros entre 5-24 h después de la administración de A. phalloides. El mecanismo de acción de la penicilina en la intoxicación por A. phalloides es desconocido, y aunque se ha propuesto que la penicilina puede inhibir la captación de amatoxinas por el hepatocito, éste es un punto muy discutible. Se usan entre 300.000-1.000.000 UI/kg/día en perfusión IV continua) en el tratamiento de la toxicidad por A. phalloides. El tratamiento debe continuarse durante varios días, hasta la completa desaparición de los síntomas107 |
| Intoxicación por organofosforados | Atropina | Indicación aprobada por la FDA. Para administrar junto a pralidoxima108,109 |
| Urgencias hipertensivas | CaptopriloNifedipino | Véase Moya Mir et al14 |
Fármacos utilizados en Hematología y en otras enfermedades en indicaciones no incluidas en su ficha técnica
| Enfermedades | Fármaco | Observaciones |
| Anemia aplásica | Ciclosporina | Se usa junto con inmunoglobulina antitimocítica (de conejo y equina) y corticoides110 |
| Anemia hemolítica autoinmune | Inmunoglobulinas inespecíficas IVCiclofosfamidaCiclosporinaMicofenolato mofetiloRituximab | La anemia hemolítica autoinmune (AIHA) incluye 2 tipos: warm agglutin AIHA (WA-AIHA) que está mediada por auto-anticuerpos IgG y frecuentemente responde a corticoides e inmunosupresores, y cold agglutin AIHA (CA-AIHA) que está mediada por autoanticuerpos IgM y en la que no está clara la eficacia de los tratamientosEs frecuente que la asociación de Ig IV+corticoides sea la primera línea de tratamiento frenta a WA-AIHARituximab es el único de los fármacos que puede tener actividad frente a CA-AIHA111 |
| Fibrosis quística | AzitromicinaÁc. Ursodesoxicólico | Véase tabla 232,33 |
| Pericarditis aguda | Ácido acetilsalicílicoAINE (ibuprofeno, indometacina)ColchicinaCorticoides | Ácido acetilsalicílico se usa a dosis altas (500-1.000 mg cada 6 h), y cuando cedan el dolor y la fiebre se puede retirar de forma paulatina (por ejemplo, 500 mg cada 8 h una semana y luego 250 mg cada 8-12 horas 2 semanas)Si existe falta de respuesta o contraindicación a ácido acetilsalicílico se indican por ejemplo ibuprofeno (1.200-1.800 mg/día o indometacina (75-150 mg/día)A veces puede ser preciso recurrir a corticoides a dosis media-baja (por ejemplo, prednisona 0,2-0,5 mg/kg/día)Colchicina (0,5-1,2 mg/día) es útil para prevenir las recidivas112,113 |
| Púrpura trombocitopénica idiopática (PTI) | Inmunoglobulina anti-DRituximab | Inmunoglobulina anti-D: para incrementar el recuento de plaquetas en pacientes adultos, Rh (D) positivo no esplenectomizados. Esta indicación está aprobada por otras agencias del medicamento no españolas para el mismo medicamento comercializado en España114Rituximab: habitualmente dosis de 375 mg/m2 administrada 1 día por semana durante 4 semanas100 |
| Púrpura trombocitopénica trombótica (PTT) | RituximabVincristinaCiclosporinaDefibrótida | Rituximab: habitualmente dosis de 375 mg/m2 administrada 1 día por semana durante 4 semanasVincristina: en casos de PTT resistentes a otros tratamientosCiclosporina: en prevenir recaídas de PTT en casos resistentes a otros tratamientosDefibrotida: medicamento no comercializado en España115,116 |
| Desobstrucción de catéteres venosos | Urocinasa | Aplicar inyectando dentro del catéter117 |
| Enfermedad de Kawasaki | Ácido acetilsalicílico (AAS) | No figura la indicación en la ficha técnica de AAS, pero en la ficha técnica de inmunoglobulinas IV se menciona el uso concomitante de inmunoglobulinaEn la enfermedad de Kawasaki se indica AAS a una dosis inicial durante la fase aguda de 80-100 mg/kg/día (dividido en 4 dosis) durante 14 días o hasta 48-72 h después de que el paciente esté afebril, y seguidamente se pasa a 3-5 mg/kg/día durante 6-8 semanas más o hasta que la cifra de plaquetas se normalice118–120 |
El uso de un fármaco off-label puede estar fundamentado en alguna de las siguientes circunstancias:
- –
Presunción, para un fármaco, de una determinada actividad que se sabe que presentan otros fármacos de su clase (por ejemplo, las fichas técnicas de buserelina y de nafarelina no mencionan la indicación de su uso en pubertad precoz, que es una indicación aprobada para leuprorelina y triptorelina; el metronidazol oral como coadyuvante en el tratamiento de la encefalopatía hepática, que es una indicación aprobada de otros antibióticos orales que actúan en el sistema intestinal, como paromomicina, neomicina o rifaximina).
- –
Extensión de las indicaciones de un fármaco a otras «relacionadas» con las aprobadas en su ficha técnica (por ejemplo, metotrexato se usa off-label en diferentes enfermedades de origen autoinmune, el uso de captoprilo o de nifedipino en urgencias hipertensivas, o el adalimumab, aprobado en la enfermedad de Crohn y que se usa off-label en la colitis ulcerosa).
- –
Utilización del mecanismo de acción conocido de un fármaco para obtener un efecto beneficioso en una indicación off-label (por ejemplo, el uso de insulina en la hiperpotasemia está basado en que estimula la captación de potasio en las células musculares, hepáticas y adiposas; el uso de ketoconazol en el síndrome de Cushing se fundamenta en que es un inhibidor de la síntesis de colesterol, esteroides sexuales y cortisol por su actividad sobre las enzimas 11ß-hidroxilasa y C17-20-liasa; el uso de eritromicina intravenosa en la seudoobstrucción intestinal se basa en que es un agonista de la motilina y un procinético gástrico; la actividad de metformina mejorando la captación de insulina a nivel periférico hace que se use off-label en el síndrome de ovario poliquístico).
- –
En ciertos casos, el mecanismo de acción, en la indicación off-label, es totalmente desconocido (por ejemplo, penicilina G usada en la intoxicación por Amanita phalloides).
En el ámbito hospitalario es muy frecuente el uso de medicamentos fuera de las indicaciones aprobadas en la ficha técnica, y estas situaciones deberían estar recogidas en unos protocolos terapéuticos asistenciales, que deberían ser de obligado cumplimiento por parte del médico y en cuya regulación la Comisión de Farmacia y Terapéutica debería desempeñar un importante papel.
Disponer de una lista de aquellas enfermedades o entidades terapéuticas en las que la literatura científica recomienda el uso off-label de fármacos puede servir de ayuda a la Comisión de Farmacia y Terapéutica en la medida que suministra una referencia sobre las enfermedades en las que más frecuentemente se prescriben fármacos fuera de las indicaciones aprobadas, y/o sobre las que debería llevarse a cabo una especial vigilancia exigiendo un protocolo terapéutico asistencial.
Por otra parte, el disponer de una referencia de los fármacos usados en indicaciones off-label puede ayudar al farmacéutico de hospital en su función de validar prescripciones médicas, pues le ayuda a entender y justificar algunas prescripciones que aparentemente pueden resultar poco razonables (por ejemplo, ketoconazol en dosis de hasta 1.200mg diarios para tratar un síndrome de Cushing y no una infección fúngica; la insulina se puede usar en una hiperpotasemia aunque el paciente no sea diabético; una dosis de eritromicina intravenosa tan reducida como 1mg/kg cada 8h indicaría que el paciente está tratado por seudoobstrucción intestinal; una pauta de 6 meses de azitromicina 500mg tres veces por semana o de 1.200mg una vez a la semana nos indicaría que el paciente presenta una fibrosis quística; el uso de tamoxifeno en un paciente de sexo masculino puede señalarnos no que el paciente presenta un cáncer de mama, sino una complicación de la diálisis peritoneal como la peritonitis esclerosante y encapsulante).
Además, el disponer de una lista con indicaciones off-label de fármacos constituye una ayuda si se pretende incorporar a la guía farmacoterapéutica del hospital o a cualquier otra base de datos, junto a los habituales de principios activos y especialidades, un índice de búsqueda por enfermedades que incluya una lista de los fármacos usados en ellas, que dispondría sólo de una información parcial si se recogiesen únicamente las indicaciones aprobadas en las fichas técnicas de los medicamentos121.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.