analizar la presencia de buenas prácticas de humanización en la atención a los pacientes con enfermedades raras en los servicios de farmacia hospitalaria para identificar las fortalezas y las áreas prevalentes de mejora para una atención más humanizada.
Métodosse elaboró un cuestionario online empleando Google Form® estructurado en 2 partes: la primera recogía datos identificativos y la segunda incluía las preguntas relacionadas con el cumplimiento de los 61 estándares del Manual de buenas prácticas de humanización en la atención a pacientes con enfermedades raras en los servicios de farmacia hospitalaria. El acceso al cuestionario se envió por correo electrónico a los jefes de servicio de farmacia hospitalaria de 18 hospitales. El periodo de estudio fue de octubre 2021 a octubre 2022. Las variables analizadas fueron el número de criterios cumplidos, el cumplimiento total (porcentaje de criterios cumplidos) tanto por línea estratégica como por tipo o nivel de estándar (básico, básico de obligado cumplimiento, avanzado o excelente), de forma global y agrupados por comunidades autónomas.
Resultadosel estudio incluyó 18 servicios de farmacia hospitalaria. La media global de estándares cumplidos fue de 31,1 (IC 95%: 24,8–37,6) y el cumplimiento total medio del 52,1% (IC 95%: 44,4–59,7). La línea 1, Cultura de humanización, tuvo un cumplimiento medio del 46,5% (IC 95%: 35,3–57,7), la línea 2, Empoderamiento del paciente, del 47,4% (IC 95%: 37,1–57,8), la línea 3, Cuidado del profesional, del 49,7% (IC 95%: 39,8–59,1), la línea 4, Espacios físicos y confort del 55,6% (IC 95%: 46,3–64,8) y la línea 5, Organización de la atención, del 63,8% (IC 95%: 55,8–71,9).
Conclusiónel cumplimiento medio de los estándares está entre 40 y 60%, lo que indica que la humanización está presente en los servicios de farmacia hospitalaria, pero existe un amplio margen de mejora. El punto fuerte en la humanización de los servicios de farmacia hospitalaria se encuentra en una organización de la atención centrada en el paciente y el área con mayor recorrido de mejora es la cultura de humanización.
To analyze the presence of Good Humanization Practices in the care of patients with rare diseases in Hospital Pharmacy Services and to identify the strengths and prevalent areas for improvement in the humanization of healthcare.
MethodsOnline questionnaire structured in two parts was developed using Google Form®. The first one was designed to collect identifying data and the second one included questions related to compliance with the 61 standards of the Manual of Good Humanization Practices in the healthcare of patients with rare diseases in Hospital Pharmacy Services. Access to the questionnaire was sent by email to the Heads of the Hospital Pharmacy Service of 18 hospitals. The study period was from October 2021 to October 2022. The analyzed variables were the number of criteria that were considered met, total compliance (percentage of criteria met), by strategic line and by type or level of standard, globally and grouped by regions of Spain.
Results18 Hospital Pharmacy Services were included. The overall mean of standards met was 31.1 (95% CI: 24.8–37.6) and mean total compliance was 52.1% (95% CI: 44.4–59.7). The mean compliance by strategic line was line 1 Humanization culture: 46.5% (95% CI: 35.3–57.7), line 2 Patient empowerment: 47.4% (95% CI: 37.1– 57.8), line 3 Professional care: 49.7% (95% CI: 39.8–59.1), line 4 Physical spaces and comfort: 55.6% (95% CI: 46.3–64.8) and line 5 Organization of healthcare: 63.8% (95% CI: 55.8–71.9).
ConclusionThe average compliance with the standards is between 40 and 60%, which indicates that humanization is present in the Hospital Pharmacy Services, but there is a wide margin for improvement. The main strength in the humanization of Hospital Pharmacy Services is a patient-centered care organization, and the area with the greatest room for improvement is the culture of humanization.
La humanización de la asistencia sanitaria es un reto al que se enfrentan las administraciones sanitarias desde hace décadas. En nuestro entorno, ya en 1985, un año después de la publicación del primer plan de humanización de la asistencia sanitaria, el director general del INSALUD, Francesc Raventós Torras, señalaba que un sistema sanitario humanizado significa tener organizaciones al servicio de la persona, pensadas y concebidas para las personas. También afirmaba que la humanización tiene que ver con la gestión, con la concepción del sistema sanitario, con el funcionamiento de las estructuras, con la mentalidad de las personas involucradas y con la competencia profesional1,2. Desde entonces la humanización se ha desarrollado de forma desigual en las diferentes comunidades autónomas (CC. AA.). La mayoría, tras la descentralización de la sanidad, elaboró planes de humanización propios adaptados a las características de su entorno más cercano. Algunas CC. AA. incluso han creado direcciones generales de humanización pertenecientes a la consejería de sanidad3–6. Paralelamente a los planes de humanización autonómicos se han desarrollado un número considerable de proyectos de humanización dirigidos a las poblaciones más vulnerables.
Los pacientes con enfermedades raras (EERR) son un colectivo con especial sensibilidad a las estrategias de humanización. La falta de información sobre la enfermedad, la cronicidad de las enfermedades, la necesidad de desplazamientos largos para acudir al centro de referencia o la complejidad del manejo de la enfermedad son algunas de las circunstancias que hacen indispensables actuaciones que faciliten y mejoren la calidad de vida de este grupo de pacientes y de su entorno, especialmente en su relación con el sistema sanitario. De esta necesidad surgió el Manual de buenas prácticas de humanización de los servicios de farmacia hospitalaria (SFH) en la atención a pacientes con EERR. El manual ha sido desarrollado por farmacéuticos de hospital en colaboración con expertos en ERRR, humanización y pacientes; y tiene el aval del grupo de EERR y medicamentos huérfanos de la Sociedad Española de Farmacia Hospitalaria (Orphar-SEFH). Este manual recoge, en 5 líneas estratégicas, todas aquellas acciones, actividades o prácticas que tratan de cubrir las necesidades no clínicas que los pacientes con EERR, sus familiares y/o cuidadores puedan tener a lo largo de su relación con los SFH; y también recoger aquellas actividades dirigidas a impulsar la motivación e implicación de los profesionales sanitarios, agentes humanizadores imprescindibles. Su objetivo es establecer estándares de humanización en los SFH respecto a la atención a pacientes con EERR7.
Las estrategias de humanización a menudo requieren de un fuerte compromiso y esfuerzo político y económico; sin embargo, como se señala en el manual, también es posible realizar pequeñas acciones en la actividad profesional diaria que nos acerquen a una atención más humanizada. La disponibilidad de manuales de buenas prácticas, así como la posibilidad de evaluar su cumplimiento contribuye a la cultura de mejora continua. El objetivo del presente estudio es analizar la presencia de buenas prácticas de humanización en la atención a pacientes con EERR en los SFH para identificar tanto las fortalezas como las debilidades de la humanización de la atención.
MétodosEstudio observacional, descriptivo, transversal y multicéntrico del cumplimiento de los estándares del manual de buenas prácticas de humanización de los SFH en la atención pacientes con EERR7 llevado a cabo desde octubre de 2021 hasta octubre de 2022.
El manual está compuesto por 61 estándares clasificados en función de la relevancia de la práctica y los recursos necesarios para su implementación en 3 tipos: básicos (imprescindibles para considerar una atención humanizada), básicos de obligado cumplimiento (BOC [selección de estándares básicos]), avanzados (no se consideran imprescindibles pero contribuyen a la humanización de la asistencia y su cumplimiento supone un nivel más elevado de reconocimiento) y excelentes (su cumplimiento supone un nivel excelente de humanización). En algunos estándares la clasificación como básico, avanzado o excelente varía en función de la cobertura o grado de implantación. Los estándares están agrupados en 5 líneas estratégicas: línea 1, Cultura de humanización; línea 2, Empoderamiento del paciente; línea 3, Cuidado del profesional; línea 4, Espacios físicos y confort y línea 5, Organización de la atención.
Con base en este manual se elaboró una autoevaluación empleando un cuestionario en Google Form® que permitió el diseño de la interfaz del cuestionario, así como la recogida, seguimiento y evaluación de las respuestas. El cuestionario se estructuró en 2 partes: en la primera parte se recogieron datos identificativos (nombre del hospital y CC. AA.) y en la segunda parte se incluyeron las preguntas relacionadas con el cumplimiento de los estándares. El acceso al cuestionario se envió por correo electrónico a los jefes de SFH de diferentes hospitales de 4 CC. AA. Entre los 18 SFH seleccionados se encontraban 5 centros incluidos en la relación de centros, servicios y unidades de referencia (CSUR) del Sistema Nacional de Salud para una o varias EERR. La selección incluyó hospitales de diferentes tamaños con un número de camas comprendido entre 160 y 1.500. Los datos obtenidos por CC. AA. se analizaron de forma conjunta en reuniones grupales.
Las variables analizadas fueron el número de criterios que se consideraban cumplidos, el cumplimiento (definido como el porcentaje de criterios cumplidos) total, por línea estratégica y por tipo o nivel de estándar, tanto de forma global como agrupados por CC. AA. Para el cálculo de los estándares con mayor cumplimiento, como el caso de estándares con distintos niveles, se han contabilizado en el nivel inferior. Los resultados se expresaron como media e intervalo de confianza al 95% (IC 95%). El tratamiento de los datos se realizó con el programa informático Excel® y programa estadístico STATA v14.2.
ResultadosLa distribución de los 18 SFH participantes por CA fue: 5 en la comunidad valenciana, 4 en la comunidad de Madrid, 4 en Galicia y 5 en Andalucía.
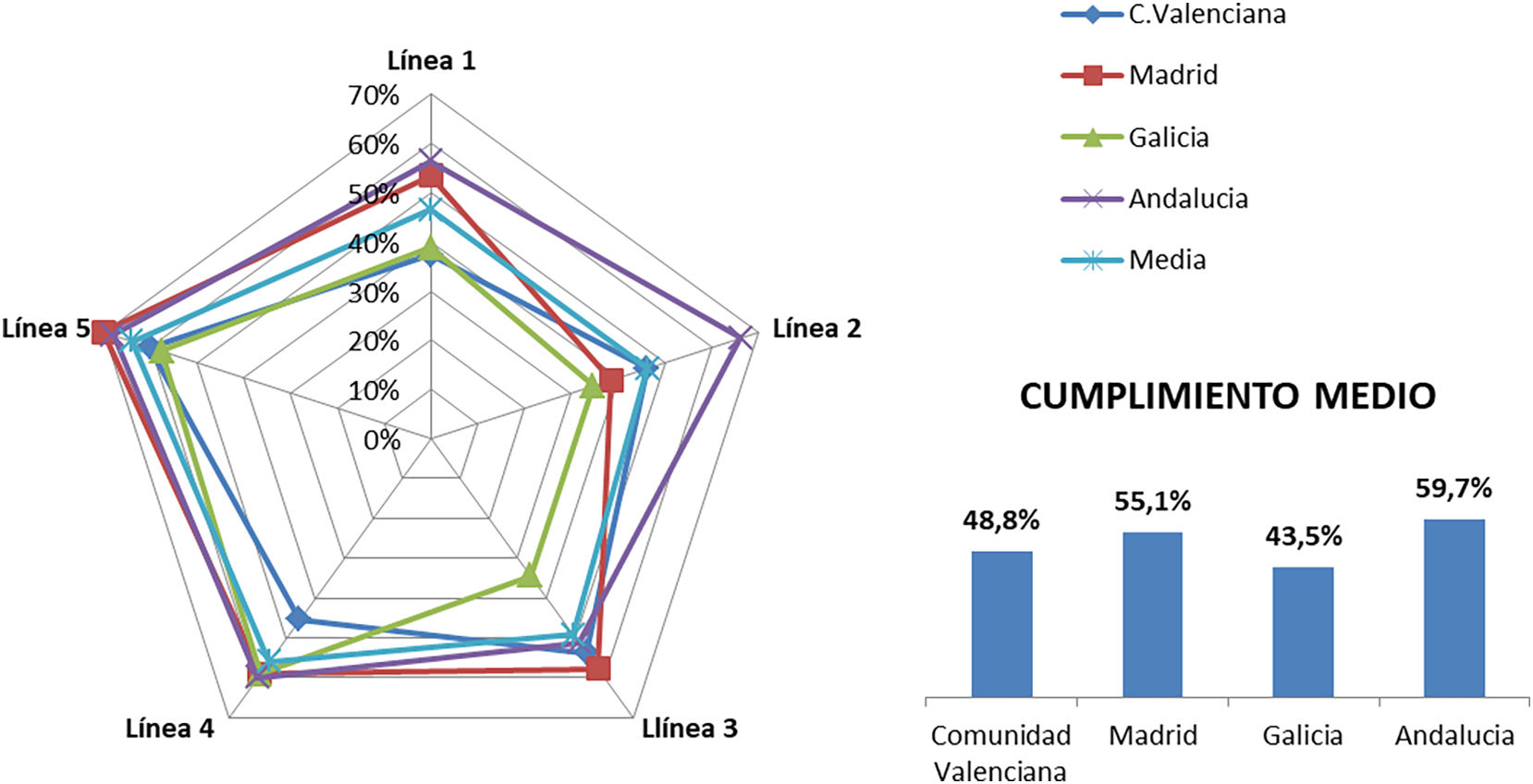
La media global de estándares cumplidos fue de 31,1 (IC 95%: 24,8–37,6) y el cumplimiento total medio fue del 52,1% (IC 95%: 44,4–59,7). El cumplimiento medio por línea estratégica fue: línea 1, Cultura de humanización 46,5 % (IC 95%: 35,3–57,7), línea 2, Empoderamiento del paciente 47,4% (IC 95%: 37,1–57,8), línea 3, Cuidado del profesional 49,7% (IC 95%: 39,8–59,1), línea 4, Espacios físicos y confort: 55,6% (IC 95%: 46,3–64,8) y línea 5, Organización de la atención 63,8% (IC 95%: 55,8–71,9). Los datos por CC. AA se muestran en la figura 1. El cumplimiento de acuerdo a la clasificación de los estándares se muestra en la tabla 1. Los estándares BOC se detallan en la tabla 2.
Cumplimiento según la clasificación de los estándares
| Clasificación del estándar | Media de criterios cumplidos (IC 95%) | Cumplimiento medio % (IC 95%) |
|---|---|---|
| Básicos (28) | 20,3 (18,1 – 22,5) | 67,6 (60,3 – 74,9) |
| BOC (12) | 8,9 (7,9 – 9,9) | 74,1 (65,7 – 82,5) |
| Avanzados (21) | 10,1 (8,3 – 11,8) | 47,9 (39,3 – 56,4) |
| Excelentes (27) | 6,6 (4,2 – 8,9) | 24,5 (15,9 – 33,2) |
BOC: básico de obligado cumplimiento.
Estándares básicos de obligado cumplimiento
| Estándares básicos de obligado cumplimiento | Número de centros que lo cumplen (%) |
|---|---|
| Existe y se promociona un decálogo para la humanización de la asistencia | 4 (22,2) |
| Existe un plan de acogida para pacientes, familiares y acompañantes a su llegada al servicio de farmacia | 9 (50) |
| Se realiza formación y entrenamiento sobre el respeto de la privacidad de los pacientes en la asistencia | 9 (50) |
| Existe un plan de acogida a los profesionales | 12 (66,7) |
| Existe un gestor de turnos | 13 (72,2) |
| Se dispone de herramientas que facilitan la accesibilidad y orientación de los pacientes por el hospital | 14 (77,8) |
| Existen procedimientos normalizados de trabajo para la entrevista, toma de decisiones e información al paciente | 15 (83,3) |
| Ausencia de barreras arquitectónicas | 15 (83,3) |
| Se dispone de espacios para consultas privadas | 17 (94,4) |
| Se garantiza la privacidad en la dispensación | 17 (94,4) |
| Existe un sistema de cita flexible | 17 (94,4) |
| Los roles de cada profesional están bien definidos | 18 (100) |
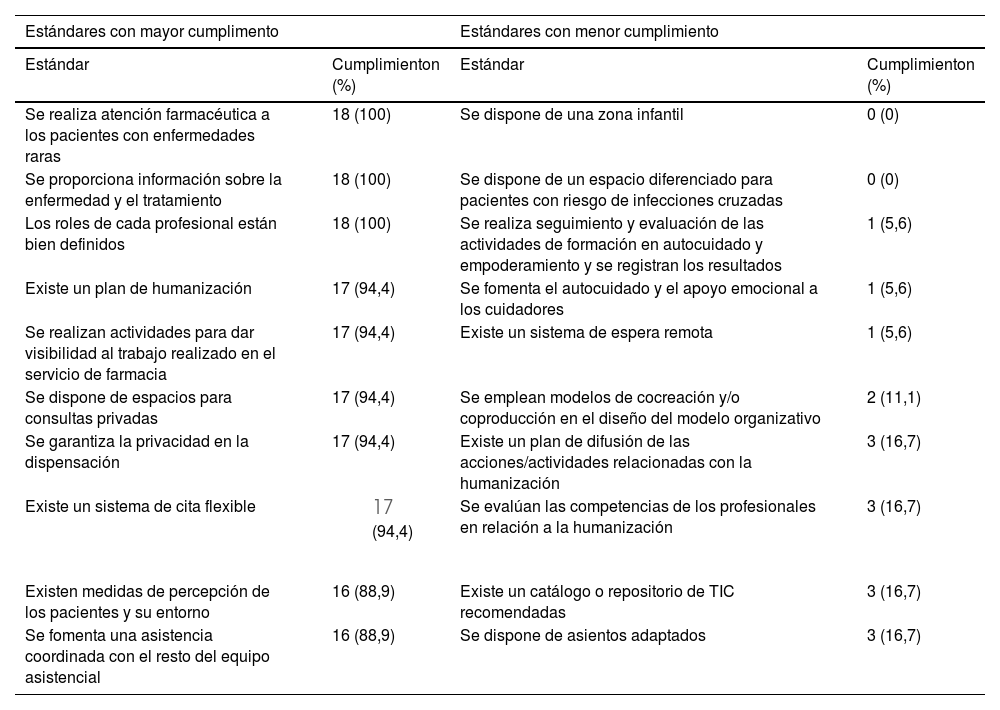
Los 10 estándares con mayor y menor cumplimiento se recogen en la tabla 3. Del total de los 61 estándares, solo los 3 estándares que se detallan a continuación se consideran cumplidos por el 100% de los centros incluidos: Se realiza atención farmacéutica a los pacientes con EERR, se proporciona información sobre la enfermedad y el tratamiento, y los roles de cada profesional están bien definidos.
Estándares con mayor y menor cumplimiento
| Estándares con mayor cumplimento | Estándares con menor cumplimiento | ||
|---|---|---|---|
| Estándar | Cumplimienton (%) | Estándar | Cumplimienton (%) |
| Se realiza atención farmacéutica a los pacientes con enfermedades raras | 18 (100) | Se dispone de una zona infantil | 0 (0) |
| Se proporciona información sobre la enfermedad y el tratamiento | 18 (100) | Se dispone de un espacio diferenciado para pacientes con riesgo de infecciones cruzadas | 0 (0) |
| Los roles de cada profesional están bien definidos | 18 (100) | Se realiza seguimiento y evaluación de las actividades de formación en autocuidado y empoderamiento y se registran los resultados | 1 (5,6) |
| Existe un plan de humanización | 17 (94,4) | Se fomenta el autocuidado y el apoyo emocional a los cuidadores | 1 (5,6) |
| Se realizan actividades para dar visibilidad al trabajo realizado en el servicio de farmacia | 17 (94,4) | Existe un sistema de espera remota | 1 (5,6) |
| Se dispone de espacios para consultas privadas | 17 (94,4) | Se emplean modelos de cocreación y/o coproducción en el diseño del modelo organizativo | 2 (11,1) |
| Se garantiza la privacidad en la dispensación | 17 (94,4) | Existe un plan de difusión de las acciones/actividades relacionadas con la humanización | 3 (16,7) |
| Existe un sistema de cita flexible |
| Se evalúan las competencias de los profesionales en relación a la humanización | 3 (16,7) |
| Existen medidas de percepción de los pacientes y su entorno | 16 (88,9) | Existe un catálogo o repositorio de TIC recomendadas | 3 (16,7) |
| Se fomenta una asistencia coordinada con el resto del equipo asistencial | 16 (88,9) | Se dispone de asientos adaptados | 3 (16,7) |
Los estándares con distintos niveles de cumplimento se han contabilizado en el nivel inferior.
El Manual de buenas prácticas de humanización de los SFH en la atención a los pacientes con EERR está compuesto por 5 líneas estratégicas que abarcan los diferentes ejes de la humanización de la atención sanitaria. De forma global, la línea estratégica con mayor porcentaje de cumplimiento, cerca de un 65%, es la línea 5, Organización de la atención. Esta línea estratégica recoge buenas prácticas relacionadas con los circuitos asistenciales y la coordinación entre diferentes profesionales y servicios, con el objetivo de facilitar el recorrido asistencial a los pacientes. La coordinación con el resto del equipo asistencial, la existencia de un gestor de turno, un sistema de cita flexible o la dispensación con entrega en proximidad al paciente son algunas de las actividades con mayor presencia en este ámbito. La implantación de tecnologías de la información y comunicación (TIC) para agilizar y facilitar al paciente y a su entorno la gestión de citas y otros trámites y el impulso de la teleasistencia, debido en gran medida a la pandemia por COVID-19, pueden haber sido factores determinantes para que esta línea destaque entre las de mayor cumplimiento, tanto a nivel general como por CC. AA8,9.
La segunda línea con mayor cumplimiento es la línea 4, Espacios físicos y confort. La humanización del espacio físico trata de organizar de forma más accesible y confortable el entorno hospitalario. Esta línea estratégica pretende minimizar barreras arquitectónicas, prestar atención a la señalización para facilitar la movilidad dentro del centro y mejorar la comodidad física, sensorial y ambiental de los espacios. Es una de las líneas estratégicas con más presencia en los planes de humanización de las diferentes CC. AA.10–13. En el ámbito del presente estudio destaca el cumplimiento de aquellas actividades relacionadas con la garantía de la privacidad, tanto en la atención farmacéutica como en la dispensación de los tratamientos; sin embargo, otras actividades como la disponibilidad de una zona infantil o asientos adaptados apenas se identifican. Esta línea está condicionada tanto por la infraestructura como por la estructura física del centro asistencial. La arquitectura de los hospitales ha ido evolucionando en paralelo a la sociedad y son representativos y patrimonio de cada época y responden a las nuevas necesidades y valores sociales. Actualmente la arquitectura hospitalaria persigue la horizontalización, disposición que favorece la implantación de procesos asistenciales sobre la base de las necesidades del paciente. La tendencia contemporánea es que los hospitales estén más orientados a los pacientes cuidando el bienestar, la seguridad y la comodidad; diseñando espacios que tengan más en cuenta la experiencia del paciente14,15.
La línea 1, Cultura de la humanización, es la línea con menor cumplimiento medio y la que más variabilidad presenta. La implementación de una cultura de humanización es un proceso transversal en el que los valores de humanización impregnan a toda la organización. La información, formación, percepción y conocimiento sobre la humanización en la atención sanitaria es imprescindible para poder incorporarla a la actividad asistencial. Los planes de humanización y todas aquellas acciones dirigidas a dar visibilidad y situar la humanización como una cualidad a adquirir fomentan esta cultura. El diferente desarrollo de planes de humanización en las CC. AA. que participan en el estudio puede explicar la variabilidad en el cumplimiento. Los datos del estudio reflejan que un mayor cumplimiento de esta línea estratégica está relacionado con un mayor cumplimiento medio del total de buenas prácticas.
La línea 2, Empoderamiento del paciente, es la segunda línea con menor cumplimiento. El empoderamiento persigue que las personas adquieran un mayor control sobre las decisiones y acciones que afectan su salud y para ello necesitan desarrollar habilidades a través de la información, la formación y la comunicación16. Dentro de esta línea estratégica se encuentran actividades inherentes a la atención farmacéutica que se han ido ampliando y adaptando a la evolución de la sociedad y de los pacientes cada vez más implicados en los aspectos relacionados con la salud y el autocuidado. El menor cumplimiento de esta línea estratégica puede deberse al elevado porcentaje de estándares clasificados como excelentes (53,8%) relacionados con el uso de la tecnología y los nuevos modelos de formación dirigida a los pacientes y a su entorno.
Y finalmente la línea 3, Cuidado del profesional, presenta un cumplimiento cercano al 50%. Los profesionales sanitarios son el principal agente humanizador, pero a su vez también deben ser objeto de acciones de humanización con el objetivo de fomentar su motivación y participación. Son numerosos los estudios que evidencian la presencia del síndrome de desgaste profesional o «burnout» en los profesionales sanitarios. Promover el bienestar emocional, mejorar el entorno laboral y la capacidad de resiliencia de los profesionales, son también aspectos clave a tener en cuenta para lograr un mejor sistema de salud17–19. Algunas de las actividades con más presencia están relacionadas con la distribución de competencias y funciones dentro del SFH: la definición de roles profesionales y procedimientos de trabajo, son ejemplo de ello. En el sentido opuesto, entre las actividades con menor presencia destaca la falta de un repositorio de TIC y la ausencia de evaluación de las competencias de los profesionales en el ámbito de la humanización.
El cumplimento según la clasificación de los estándares decrece a medida que se progresa en su graduación hacia el nivel más exigente, así el mayor cumplimiento se observa en el nivel básico (67,6%) y el menor en el nivel excelente (24,5%). La clasificación de los estándares se basa en los recursos necesarios para su implementación, ya sean materiales o humanos y su previsible el impacto en la humanización de la atención. El estudio muestra un menor cumplimiento de aquellos estándares que requieren una mayor inversión de recursos. Los estándares BOC hacen referencia aquellas actividades imprescindibles para poder afirmar que se están prestando una atención humanizada7 y aunque el cumplimiento medio es considerable (74,1%), existen algunos criterios que presentan un menor cumplimiento. En este sentido destaca la falta de existencia y promoción de un decálogo de humanización, solo disponible en el 21,1% de los centros incluidos. Un decálogo es un conjunto de reglas que se consideran básicas para realizar una actividad, pero implica un compromiso visible con la humanización de la atención. Existe una gran variedad de decálogos publicados por diferentes consejerías de salud, grupos de trabajos o unidades clínicas, sin embargo, no parece existir ninguno específico y común para SFH. Por otra parte, el único BOC que se cumple por el 100% de los centros es la correcta definición de los roles de cada profesional en la atención a los pacientes.
Es evidente la relación entre la calidad asistencial y la humanización. El objetivo de la calidad asistencial es prestar una asistencia sanitaria acorde al estado de la ciencia (medicina basada en la evidencia), lograr cuidados apropiados a las necesidades de los pacientes, asegurar la continuidad de los cuidados y lograr que los cuidados satisfagan al paciente20, por tanto, la humanización forma parte del concepto de calidad asistencial. El control de la calidad es un aspecto que ha preocupado tradicionalmente a las instituciones del Sistema Nacional de Salud, especialmente a los SFH21. En este sentido, la existencia de políticas de calidad y de mejora continua podría influir positivamente en el cumplimiento de los estándares de humanización del manual. Además, algunas CC. AA. han desarrollado estrategias o planes específicos para la atención a pacientes con EERR que abordan temas como la necesidad de formación de los profesionales, y proporcionar información actualizada para las personas afectadas por EERR o la importancia de la colaboración con las asociaciones de pacientes22–24. Otras CC. AA. no poseen este tipo de planes, pero recogen un apartado dedicado a las EERR en los planes generales de salud. A nivel del colectivo profesional de la farmacia hospitalaria también se ha trabajado en otros proyectos para promover y facilitar la humanización como la Guía de humanización de los servicios de farmacia hospitalaria de la SEFH, en la que se hace referencia a la especial vulnerabilidad de los pacientes con EERR25.
Los resultados de esta encuesta deben ser discutidos en el contexto de algunas limitaciones como son: el sesgo de la selección de los participantes, la subjetividad de la valoración del cumplimiento de las buenas prácticas o el tamaño muestral; sin embargo, es el primer estudio que evalúa las fortalezas y las áreas de mejora de humanización de los SFH, especialmente en el ámbito de las EERR. La realización periódica o repetida de esta encuesta podría mostrar la evolución de la humanización en los SFH. Además, el contenido del manual podría servir como base para desarrollar una norma de certificación de los SFH, ya que la evaluación externa y el reconocimiento de una certificación podrían impulsar la implementación de estrategias de humanización.
En conclusión y de forma general, el cumplimiento medio de los estándares está entre 40 y 60%, lo que indica que la humanización está presente en los SFH, pero existe un amplio margen de mejora. El principal punto fuerte en la humanización de los SFH se encuentra en una organización de la atención centrada en el paciente, y el área con mayor recorrido de mejora es la cultura de humanización. Aunque con algunas excepciones, los centros incluidos dibujan un perfil similar en el cumplimiento de las diferentes líneas estratégicas que parece estar influido por las políticas y estrategias de humanización a nivel autonómico. Otros factores que podrían influir el cumplimiento de los estándares son la implementación de la mejora continua de la calidad de los servicios prestados y el diseño del centro asistencial. Sin embargo, existen actividades poco implementadas y comunes a todos los SFH que se podrían desarrollar de forma colaborativa para avanzar juntos hacia una atención lo más humana posible, como por ejemplo la elaboración de un decálogo común para los SFH o un modelo de acogida a los pacientes.
Aporte a la literatura científicaSe muestra una aproximación a la situación de los servicios de farmacia hospitalaria respecto a la humanización de la atención y se identifican áreas de mejora y líneas de trabajo a desarrollar.
FinanciaciónSin financiación.
AgradecimientosAgradecemos la contribución de todos los servicios de farmacia que han realizado la autoevaluación.
Conflicto de interesesSin conflicto de intereses.
ContribucionesMaría José Company Albir ha contribuido en el concepto, diseño, definición del contenido intelectual, búsqueda de la literatura, obtención y análisis de datos, análisis estadístico, preparación, edición y revisión del manuscrito y es garante del presente artículo.
José Luis Poveda Andrés ha contribuido en el diseño, la definición del contenido intelectual, la obtención de datos, la preparación, edición y revisión del manuscrito y es garante del presente artículo.
María Dolores Edo Solsona ha contribuido en el concepto, preparación, edición y revisión del manuscrito y es garante del presente artículo.