el objetivo principal fue analizar las discrepancias no justificadas detectadas en el proceso de conciliación de la medicación en los pacientes ingresados en el servicio de hematología de nuestro hospital, además de las intervenciones farmacéuticas realizadas. Como objetivo secundario, detectar posibles puntos del procedimiento a perfeccionar de cara a la protocolización del proceso de conciliación de la medicación en un paciente hematológico que se adapte a las condiciones de nuestro centro.
Métodosestudio piloto observacional transversal realizado en un hospital de referencia en hematología para una población de 800.000 habitantes. Se incluyeron pacientes adultos ingresados en el servicio de hematología entre agosto y octubre de 2022 a los que se les concilió la medicación. Las variables principales fueron: número y tipo de discrepancia no justificada, intervención farmacéutica realizada y grado de aceptación.
Resultadosse analizaron 36 procesos de conciliación, 34 ingresos y 2 traslados intrahospitalarios. El 58,3% de los pacientes presentó alguna discrepancia no justificada. Se detectaron 38 discrepancias no justificadas, con una aceptación de las intervenciones farmacéuticas del 97,4%. Los tipos de discrepancia más habituales fueron omisión de medicación (56,8%) e interacción farmacológica (24,3%). Las intervenciones farmacéuticas más frecuentes fueron reintroducir medicación (48,6%) y suspender el tratamiento (16,2%). La polifarmacia y recibir tratamiento quimioterápico multiplicaron por 4 la probabilidad de presentar interacciones farmacológicas.
Conclusioneslas discrepancias no justificadas más habituales del proceso de conciliación de la medicación en los pacientes hematológicos ingresados son: omisión de la medicación e interacciones farmacológicas. La reintroducción de medicación y suspensión de la prescripción son las intervenciones farmacéuticas aceptadas más frecuentes. La polifarmacia se relaciona con un incremento de discrepancias no justificadas. Los factores que fomentan la aparición de interacciones son los ingresos para recibir tratamiento quimioterápico y la polifarmacia. El principal punto de mejora detectado es la necesidad de crear un circuito que permita llevar a cabo la conciliación al alta. La conciliación de la medicación contribuye a mejorar la seguridad del paciente al disminuir los errores de medicación.
The main objective was to analyze unjustified discrepancies during the medication reconciliation process in patients admitted to the Hematology Service of our hospital and the pharmaceutical interventions. As a secondary objective, to detect possible points of the procedure to be perfected with a view to protocolizing the medication reconciliation process in hematological patients that adapts to the conditions of our center.
MethodsCross-sectional observational pilot study carried out in a reference hospital in hematology for a population of 800,000 inhabitants. Adult inpatients admitted to the Hematology Service between August and October 2022 whose medication had been reconciled were included. The main variables were: number and type of unjustified discrepancy, proposed pharmaceutical intervention, and acceptance rate.
Results36 conciliation processes were analyzed, 34 admissions and 2 intrahospital transfer. 58.3% of the patients presented at least one unjustified discrepancy. 38 unjustified discrepancies were detected, with an acceptance of pharmaceutical interventions of 97.4%. The most common types of discrepancy were medication omission (56.8%) and drug interaction (24.3%). The most frequent pharmaceutical interventions were reintroducing medication (48.6%) and treatment discontinuation (16.2%). Polypharmacy and chemotherapy multiplied by 4 the probability of presenting drug interactions.
ConclusionsThe most common unjustified discrepancies in the medication reconciliation process in hospitalized hematology patients are: Medication omission and drug interactions. The reintroduction of medication and suspension of the prescription are the most frequent accepted pharmaceutical interventions. Polypharmacy is related to an increase in unjustified discrepancies. The factors that promote the appearance of interactions are admissions to receive chemotherapy treatment and polypharmacy. The main point of improvement detected is the need to create a circuit that allows conciliation to be carried out on discharge. Medication reconciliation contribute to improving patient safety by reducing medication errors.
Los errores de medicación (EM) son una de las principales causas de eventos adversos derivados de la asistencia sanitaria1. Hasta un 50% de todos los EM se generan en las transiciones asistenciales debido a una comunicación deficiente de la información2.
El proceso de conciliación (PC) del tratamiento consiste en garantizar que los pacientes reciben los medicamentos necesarios que estaban tomando previamente a la transición asistencial, a la dosis, frecuencia y vía de administración correctas, adecuándolos a la situación clínica del paciente. Para ello se debe valorar la concordancia e idoneidad de la medicación crónica con la prescrita en el hospital. Se deben considerar posibles duplicidades, interacciones o contraindicaciones debidas a las condiciones del paciente o los nuevos tratamientos prescritos. Toda discrepancia no justificada (DNJ) se considera un error de conciliación y, por ende, un EM. Algunos estudios evidencian que aproximadamente el 50% de los pacientes muestran errores de conciliación3,4.
Una elevada proporción de acontecimientos adversos por medicamentos ocurren en pacientes pluripatológicos, polimedicados y/o de edad avanzada1,5–7. Por ello, en los pacientes mayores polimedicados aumenta el riesgo de tener prescritos medicamentos potencialmente inapropiados. Varios estudios han demostrado que muchos pacientes mayores que asisten a los servicios de oncología toman múltiples medicamentos. Una gran parte de estos pacientes también deben recibir terapias oncológicas junto con otros tratamientos de soporte, contribuyendo a la carga farmacológica e incrementando el riesgo de experimentar interacciones farmacoterapéuticas y reacciones adversas. Asimismo, es habitual, la toma de medicamentos sin receta, suplementos vitamínicos o minerales y suplementos o infusiones a base de plantas, que pueden ser sustancias potencialmente inapropiadas y/o contribuir a posibles interacciones7–10.
Por otro lado, muchos de estos pacientes de edad avanzada se caracterizan por ser pacientes frágiles, al sumar el cáncer a los cambios fisiológicos propios del envejecimiento. La fragilidad es un estado de vulnerabilidad que surge de la disminución de reservas en múltiples sistemas de órganos, y que se inicia por enfermedad, falta de actividad, ingesta nutricional inadecuada, estrés y/o cambios fisiológicos propios del envejecimiento10,11. El cáncer puede alterar la fisiología de los órganos e influir en el manejo farmacocinético y la sensibilidad farmacodinámica de un fármaco, requiriendo ajustes de dosis, particularmente en insuficiencia renal o hepática10.
El paciente oncohematológico que requiere de ingreso hospitalario habitualmente presenta diversas características de las mencionadas anteriormente, siendo un tipo de paciente inherentemente complejo. Así pues, la conciliación de la medicación (CM) en este grupo de pacientes cobra especial importancia para garantizar la seguridad y el tratamiento integral óptimo.
El Instituto para el Uso Seguro del Medicamento (ISMP) en España recomienda que la CM se haga de forma sistemática, estructurada y exhaustiva, teniendo en cuenta a los profesionales sanitarios, así como a los pacientes, familiares y cuidadores. Para ello recomienda establecer una práctica rigurosa y estandarizada del PC como la mejor forma de minimizar EM en las transiciones asistenciales12.
La farmacia clínica es un eslabón clave en la seguridad y tratamiento integral óptimo del paciente. El farmacéutico clínico especialista en oncohematología integrado en el equipo médico es uno de los profesionales mejor posicionados para llevar a cabo la CM en este entorno, ya que se especializa en el tratamiento del cáncer, está capacitado profesionalmente en el uso de medicamentos y tiene experiencia empleando la medicina basada en la evidencia13–15.
Actualmente, nuestro centro no dispone de un protocolo de CM. Además, las publicaciones sobre CM en esta población específica son prácticamente inexistentes. La oportunidad de que esta línea de trabajo se vea reflejada en una mejora real del tratamiento integral de los pacientes hematológicos ingresados, al implementarlo en la práctica habitual, sumado al interés mostrado por el servicio de hematología, justifican el diseño de un estudio piloto. Un estudio que permita analizar la situación previa a la creación e implantación de un protocolo de CM en pacientes hematológicos que requieran de ingreso hospitalario en el servicio de hematología, que incluya las diferentes transiciones asistenciales y en el que participen los distintos profesionales implicados: médicos, enfermería y farmacia. Este estudio servirá también como comparador ante la evaluación posimplantación del protocolo de CM en el paciente oncohematológico ingresado.
El objetivo es analizar las DNJ encontradas durante el PC en pacientes ingresados en el servicio de hematología de nuestro hospital, además de las intervenciones farmacéuticas (IF) adoptadas. Como objetivo secundario, detectar posibles puntos del PC en los que se debería incidir a la hora de redactar el protocolo de CM en el paciente hematológico que se adapte a las condiciones de nuestro centro.
MétodosDiseño y tipo de estudioEstudio observacional transversal realizado en un hospital de referencia en hematología para una población de unos 800.000 habitantes. Se incluyeron todos los pacientes adultos ingresados en el servicio de hematología del centro hospitalario durante el periodo comprendido entre agosto y octubre de 2022, a los que se les había realizado el PC y cuyos datos e IF estuvieran recogidos en la ficha de registro de CM utilizada por el servicio de farmacia (anexo 1). Los pacientes conciliados con varios ingresos durante el periodo de estudio se analizaron como pacientes distintos al tratarse de PC diferentes.
Se definió PC como la obtención de una lista completa y actualizada de la medicación del paciente, adecuada a su situación clínica. La recopilación de la información se realizó mediante una entrevista al paciente, al familiar y/o al cuidador, así como de los programas de prescripción electrónica. Para el análisis de las interacciones medicamentosas se utilizó el programa Lexicomp® Drugs-Interactions16. Se consideraron clínicamente relevantes aquellas interacciones con una clasificación D (considerar modificar tratamiento) o X (evitar combinación). Se definió polifarmacia como la toma de 5 o más medicamentos6,7.
Para la clasificación de las DNJ de CM se definieron los siguientes grupos: omisión de medicación, diferente dosis, diferente frecuencia, diferente vía, presentación incorrecta, duplicidad, inicio de medicación/prescripción no justificada, interacción farmacológica relevante, alergia o reacción adversa a la medicación3.
Fuentes de datosLos pacientes fueron seleccionados mediante la revisión de las fichas de CM del periodo establecido. Las variables del estudio se recogieron a través de las fichas de CM, historia clínica (SAP®), prescripción electrónica de medicación domiciliaria y hospitalaria (Silicon®, eCAP®, Historia clínica compartida y Farmis_Oncofarm®).
Variables a estudioCaracterísticas demográficas y basales: sexo, edad, fecha de ingreso, fecha de conciliación, diagnóstico hematológico principal según la clasificación CIE-10 con una cifra decimal17, alergias o intolerancias a medicamentos, tratamiento extrahospitalario previo al ingreso (incluyendo información relativa a medicación tomada fuera de receta, suplementos o productos fitoterápicos remitidos en la entrevista), tratamiento hospitalario al ingreso, interacciones medicamentosas, motivo de ingreso y esquema de tratamiento quimioterápico.
Las variables principales fueron: número y tipo de DNJ, IF propuesta y grado de aceptación por hematología de estas.
Otras variables recogidas fueron: clasificación ATC18 de los fármacos involucrados, con letra y cifra del 2.o nivel, enfermedades concomitantes, polifarmacia, momento de la conciliación, adaptación a la guía del hospital y número de ingresos en hematología en el periodo de conciliación analizado.
Análisis de datosLas variables cuantitativas se presentan como medias e intervalo de confianza del 95% (IC95%) si tienen una distribución normal, o bien como medianas y percentiles (ámbito intercuartílico 25-75) en el caso de distribución asimétrica. Se utiliza la prueba t en las comparaciones entre 2 medias estableciendo el grado de significación en p<0,05. Para estimar la asociación entre variables se emplea la razón geométrica. Las variables cualitativas se expresan como frecuencias y porcentajes. El análisis estadístico se realizó utilizando el programa informático Excel®.
Se obtuvo el dictamen favorable del Comité Ético de Investigación con Medicamentos de la institución.
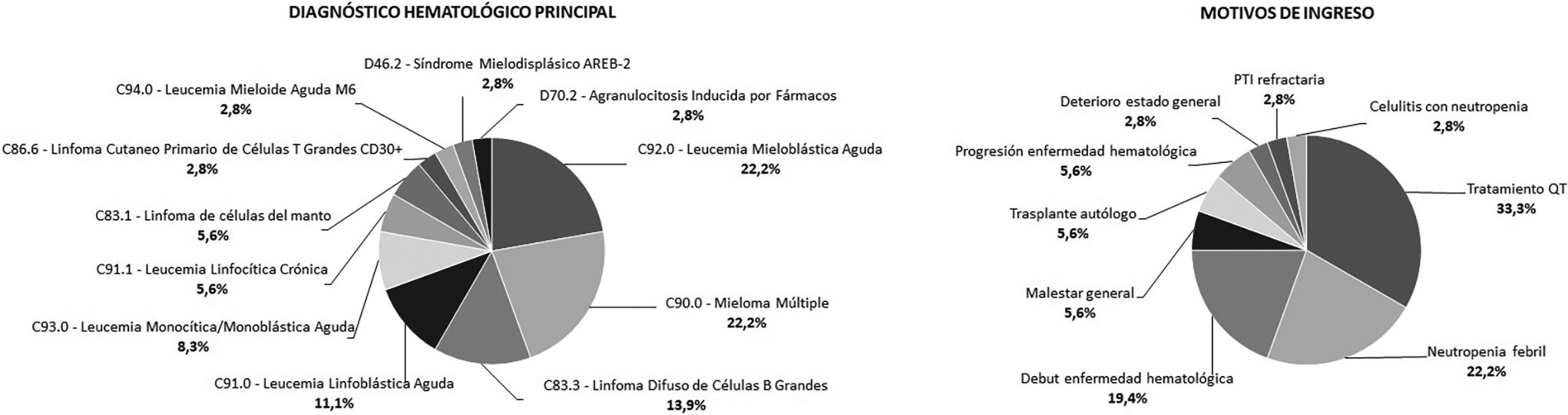
ResultadosSe analizaron 36 PC. En la tabla 1 se recogen las características poblacionales y de las CM. En la figura 1 se observa la distribución de los pacientes conciliados en función del diagnóstico hematológico principal y del motivo de ingreso.
Características de los procesos de conciliación analizados y población de estudio
| Característica | Valor |
|---|---|
| Edad de los pacientes conciliados–media en años (IC 95%) | 63,51 (59,95-67,07) |
| Distribución de los pacientes conciliados en función del sexo | |
| Masculino | 61,1 |
| Femenino | 38,9 |
| Distribución de las conciliaciones en función del mes | |
| Agosto | 13,9 |
| Septiembre | 33,3 |
| Octubre | 52,8 |
| Transición asistencial en la que se llevó a cabo el proceso de conciliación | |
| Ingreso | 94,4 |
| Traslado intrahospitalario | 5,6 |
| Alta hospitalaria | - |
| Conciliación en las primeras 24 horas de ingreso en el servicio de hematología | 88,9 |
| Conciliaciones al ingreso registradas sobre el total de ingresos en el servicio de hematología | 37,4 |
| Pacientes que tomaban medicación antes del ingreso | 97,2 |
| Pacientes polimedicados | 63,9 |
| Fármacos por paciente antes del ingreso-media (IC 95%) | 6,56 (5,25 a 7,87) |
| Pacientes que tomaban productos fitoterápicos, infusiones u otro tipo de suplementos | 19,4 |
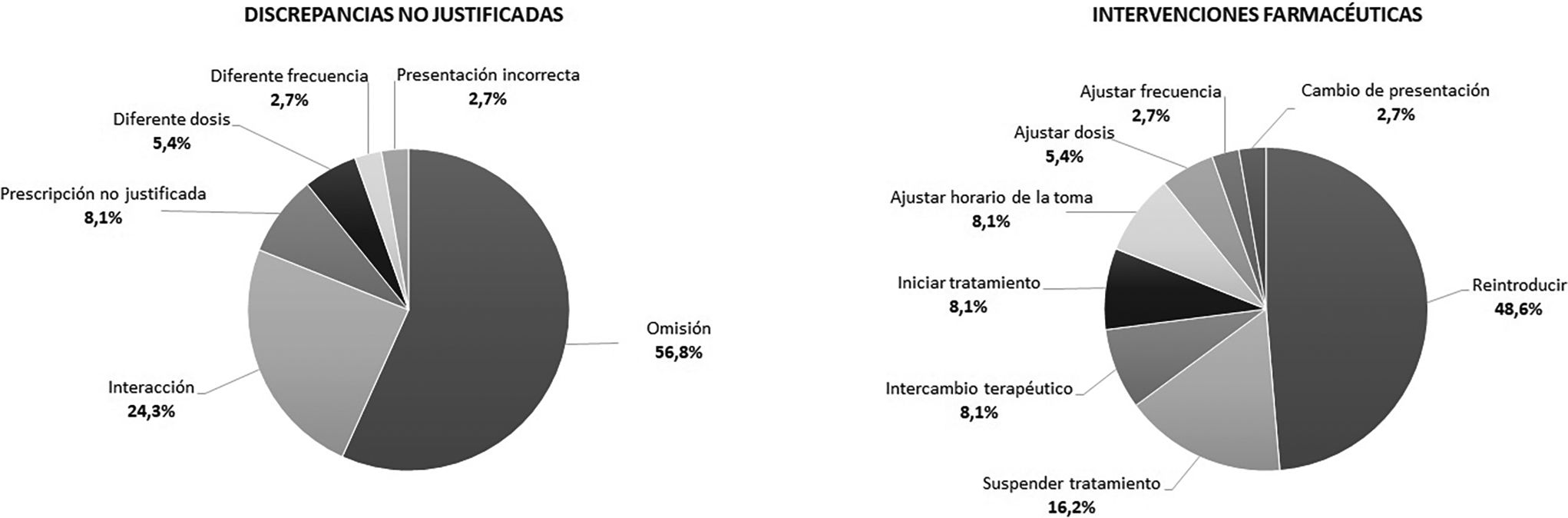
De los PC analizados, el 58,3% presentó algún tipo de DNJ. Se detectaron un total de 38 DNJ; es decir, una media de 1,06 DNJ/paciente (IC95%, 0,66-1,45). Se realizaron IF en todas las DNJ detectadas, siendo aceptadas por los hematólogos el 97,4%. El tipo de DNJ y las IF aceptadas se muestran en la figura 2.
El 69,6% de los pacientes polimedicados presentaron DNJ, frente al 38,5% de los pacientes que tenían prescritos menos de 5 fármacos. En el grupo de pacientes con polifarmacia se encontraron 31 DNJ, el 83,8% de las DNJ. La media de DNJ por paciente polimedicado fue de 1,35 (IC95%, 0,85-1,85). En cambio, entre los pacientes sin polifarmacia, fue de 0,46 DNJ/paciente (IC95%, 0,10-0,82). Así pues, la probabilidad de presentar DNJ en los pacientes con polifarmacia fue 2,92 veces mayor que en los pacientes sin polifarmacia. La diferencia entre ambas medias fue significativa (p=0,02).
Entre las DNJ por interacción entre fármacos que requirieron de IF, el 66,7% fueron de grado D (considerar modificar tratamiento) y el 33,3% de categoría X (evitar combinación). Los pacientes polimedicados presentaron el 88,9% de las interacciones con una media de 0,35 interacciones/paciente con polifarmacia (IC95%, 0,15-0,55), frente a 0,08 interacciones/paciente sin polifarmacia (IC95%, −0,07-0,23). Por lo tanto, la probabilidad de presentar interacciones si el paciente estaba expuesto a polifarmacia fue 4,52 superior que los no expuestos. Sin embargo, esta diferencia no fue significativa (p=0,05). Los pacientes que ingresaron para recibir tratamiento quimioterápico concentraron el 66,7% de las interacciones con una media de 0,5 interacciones/paciente que ingresó para recibir tratamiento quimioterápico (IC95%, 0,05-0,95). Por otro lado, los pacientes que ingresaron por otro motivo, presentaron una media de 0,125 interacciones/paciente (IC95%, −0,01-0,26); y, por consiguiente, una probabilidad 4 veces superior a favor del motivo de ingreso tratamiento quimioterápico. Aun así, la comparación de medias no fue significativa (p=0,07).
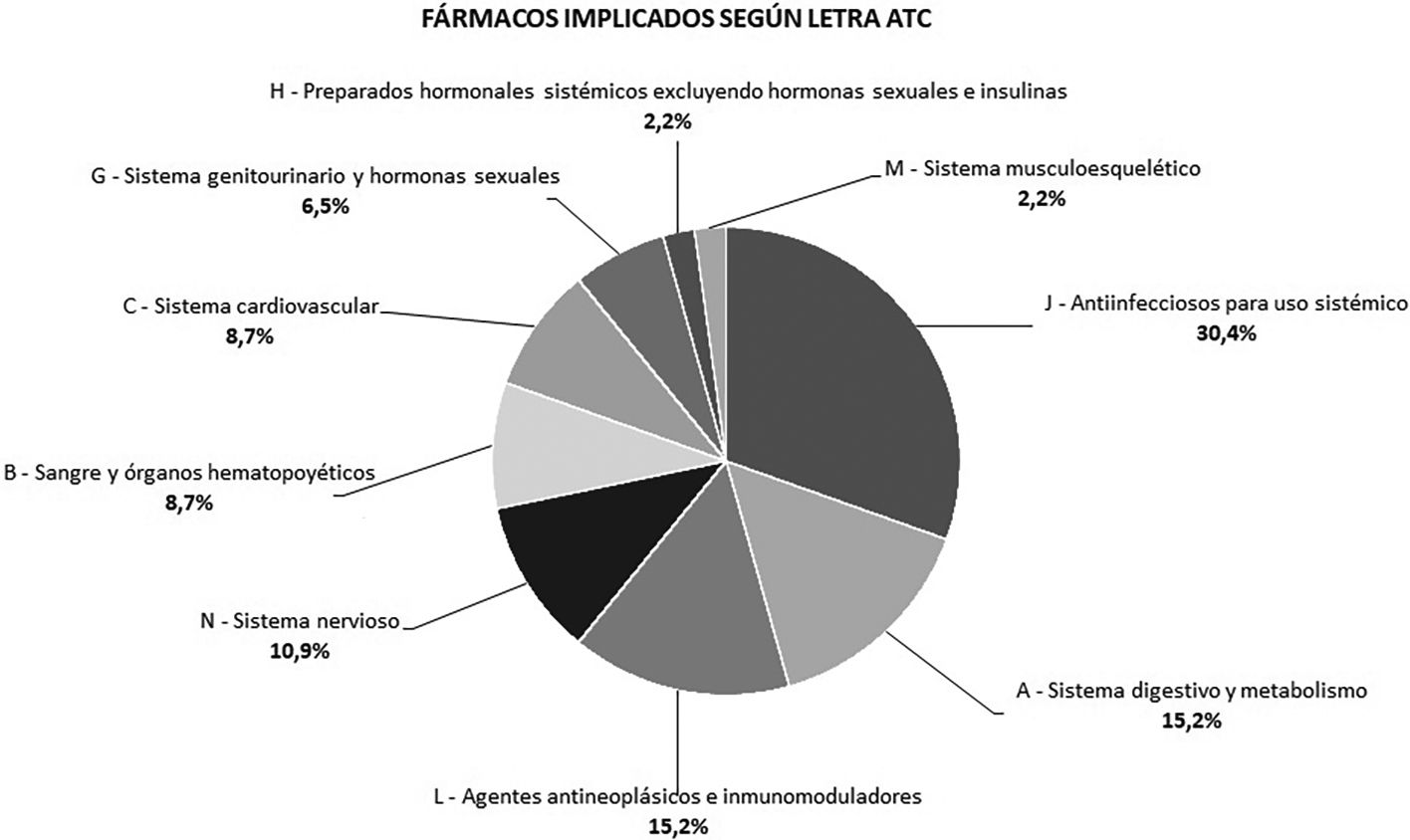
Hubo 46 fármacos implicados en las DNJ con IF aceptada, un fármaco por cada una de las DNJ, excepto en las DNJ de tipo interacción farmacológica en las que había implicado un segundo fármaco. Los fármacos se agruparon en función de su letra ATC como se muestra en la figura 3.
Siete de los fármacos relacionados con las DNJ pertenecían al grupo ATC L01, antineoplásicos; de estos, el 71,4% presentaron una DNJ de tipo interacción farmacológica. En la tabla 2 se recoge la clasificación de los fármacos implicados en las interacciones farmacológicas clínicamente relevantes encontradas y en el anexo 2 las interacciones con los fármacos detallados.
Clasificación de los fármacos implicados en las interacciones farmacológicas clínicamente relevantes detectadas en función del grupo ATC (Anatómica, Terapéutica y Química)
| ATC – Letra | ATC – Cifra 2.° nivel | Cantidad | Proporción % |
|---|---|---|---|
| J - Antiinfecciosos para uso sistémico | 01 - Antibacterianos para uso sistémico | 2 | 33,3 |
| 02 - Antimicóticos para uso sistémico | 2 | ||
| 04 - Antimicobacterias | 2 | ||
| L - Agentes antineoplásicos e inmunomoduladores | 01 - Agentes antineoplásicos | 5 | 27,8 |
| A - Sistema digestivo y metabolismo | 02 - Agentes para el tratamiento de alteraciones causadas por ácidos | 3 | 22,2 |
| 12 - Suplementos minerales | 1 | ||
| B - Sangre y órganos hematopoyéticos | 02 - Antihemorrágicos | 1 | 5,6 |
| C - Sistema cardiovascular | 10 - Agentes modificadores de lípidos | 1 | 5,6 |
| G - Aparato genitourinario y hormonas sexuales | 04 - Urológicos | 1 | 5,6 |
ATC: Anatomical Therapeutic Chemical Classification System.
Ninguna de las interacciones notificadas fue entre 2 fármacos del mismo grupo, lo que significa que en el 66,7% de las interacciones analizadas había implicado un antiinfeccioso de uso sistémico, en el 55,6% participaba un antineoplásico y en el 44,4% intervenía un fármaco del sistema digestivo y metabolismo.
Se han identificado como aspectos clave a mejorar del PC la necesidad de realizar la CM al alta e incrementar la cantidad de PC llevados a cabo.
DiscusiónDiversas instituciones, como el ISMP, recomiendan que se haga la CM como una práctica rigurosa y estandarizada, con el fin de minimizar EM en las transiciones asistenciales. En nuestro caso, se había aplicado el PC a más de un tercio de los pacientes que ingresaron en el servicio de hematología durante el periodo de estudio. Este dato está lejos de la cifra ideal de conciliar la medicación del 100% de los pacientes que ingresan. El periodo de estudio incluía el periodo vacacional estival, lo que ha podido influir en la pérdida de pacientes.
La mayor parte de las CM registradas se hicieron en las primeras 24 horas, como recomienda el ISMP12, siendo el ingreso durante el fin de semana o festivo la principal razón en la que no se pudo cumplir esta recomendación.
El porcentaje de pacientes con DNJ obtenido es acorde con los datos de otras series publicadas, aunque dicho porcentaje presenta una amplia variabilidad debido a diferencias en la población analizada, la terminología utilizada y los métodos de detección3,4,14,19. En cuanto al tipo de DNJ más frecuente también coincide con los datos publicados por otros autores, en los que la omisión de medicación es la principal DNJ encontrada con porcentajes que oscilan entre 42 y 71,3%3,4,19,20. Sin embargo, en la mayoría de estudios, el segundo tipo más frecuente de DNJ fue la diferencia de dosis, vía o frecuencia, mientras que en este estudio han sido las interacciones farmacológicas, que han supuesto casi un cuarto de las DNJ. Esta diferencia puede deberse al tipo de población estudiada. En otros estudios con pacientes no hematológicos la proporción de interacciones fue mucho menor3,4,19,20. En nuestra serie, la mitad de los pacientes que ingresaron para recibir tratamiento quimioterápico presentaron alguna interacción clínicamente relevante; dato que concuerda con los expuestos por otros autores, en los que se detectó que entre el 30 y 61% de los pacientes oncológicos tratados con quimioterapia presentan alguna interacción farmacológica clínicamente relevante8,13. Los pacientes que ingresaron para recibir tratamiento quimioterápico tuvieron 4 veces más probabilidad de presentar interacciones que los pacientes que ingresaron por otros motivos. El hecho de que los principales fármacos implicados en las interacciones hayan sido los antiinfecciosos sistémicos, utilizados habitualmente en hematología como tratamientos profilácticos, y los antineoplásicos, puede ser una de las razones por la que las interacciones sean más frecuentes en este tipo de paciente8,10,13. Por otro lado, aunque no se ha analizado específicamente en este trabajo, un aspecto que cobra especial interés, y se debería tener en cuenta, es la toma de productos alternativos. En nuestro caso, casi una quinta parte de los pacientes reconocían tomar productos fitoterápicos u otro tipo de suplementos e infusiones de forma habitual, lo cual puede generar interacciones potenciales con el tratamiento domiciliario que recibe frecuentemente este tipo de paciente2,13,21.
Diferentes trabajos destacan la polifarmacia como un factor de riesgo de tener problemas relacionados con la medicación5,7. Este dato cobra especial importancia en nuestro caso por la elevada proporción de pacientes polimedicados, con un 63,9% de pacientes que tomaban 5 o más fármacos. Cuando se analizaron las DNJ por subgrupos, la polifarmacia se relacionó con un aumento de la probabilidad de presentar DNJ 2,92 veces mayor. Además, la polifarmacia también fue otro factor de riesgo en la aparición de interacciones farmacológicas clínicamente relevantes, aumentando 4,52 veces la posibilidad de presentarlas si el paciente es polimedicado. Estos datos concuerdan con otros estudios que identifican la polifarmacia y el tratamiento oncológico como 2 factores que incrementan el riesgo potencial de presentar interacciones8,13.
En cuanto a las IF realizadas, la reintroducción de medicación y la suspensión de la prescripción son las 2 IF más repetidas, lo cual concuerda con los 2 tipos de DNJ más frecuentes encontradas en nuestro estudio, la omisión de medicación y las interacciones. El grado de aceptación también es muy variable en los diferentes estudios publicados, habiendo algunos con cifras similares a nuestra serie con porcentajes de aceptación cercanos al 100%, mientras que otros hablan de porcentajes de aceptación alrededor de los 2 tercios de las IF, quizá debido a la variabilidad de diseño de los estudios existentes en este campo5,19.
La mayoría de los PC se realizaron al ingreso y, en menor medida, en el traslado intrahospitalario. El ISMP recomienda realizar la CM en todas las transiciones asistenciales, haciendo hincapié en la CM al alta, especialmente en pacientes polimedicados, debido a la mayor repercusión clínica que puede tener un EM cuando el paciente ya no está institucionalizado12. En nuestro caso no se hizo ningún PC al alta durante el periodo de estudio, siendo una de las principales debilidades de nuestro trabajo y uno de los puntos de mejora fundamentales a tener en cuenta a la hora de implantar el protocolo de CM, sin restar importancia al número de PC o la coordinación con el resto del equipo asistencial.
Se ha documentado que los farmacéuticos recogen una información más completa acerca de la medicación del paciente que los médicos4. El paciente hematológico cumple varias de las características de riesgo de experimentar daño por medicación: son pacientes que precisan de atención en diversos ámbitos sanitarios, frecuentemente son pacientes de edad avanzada, polimedicados y que requieren de tratamiento con medicamentos de alto riesgo, por lo que resulta prioritario establecer medidas para mejorar la seguridad de este grupo de paciente12. Por ello, los farmacéuticos dedicados al campo de la oncohematología no deberíamos dejar pasar la oportunidad de liderar la realización de una CM adecuada, estandarizada y aplicada sistemáticamente a todos los pacientes oncohematológicos en las diferentes transiciones asistenciales. Pero esta actividad, debido a su complejidad, debe ser realizada por un equipo multidisciplinar mediante un protocolo consensuado con el resto del equipo asistencial, optimizando y estableciendo claramente los circuitos y las responsabilidades de los diferentes estamentos implicados en el PC2,3,5,14,15,20,21.
Como principales limitaciones del estudio destacamos el periodo seleccionado y el número de pacientes, además de los inconvenientes ligados al carácter transversal del estudio. Por otro lado, consensuar los conceptos clave del PC ayudaría en el análisis comparativo entre estudios y la correcta interpretación de los resultados. A día de hoy sigue siendo necesario llevar a cabo estudios de calidad para poder discernir el potencial real de la CM en la consecución de resultados en salud o en la reducción de EM, visitas a urgencias o gasto sanitario.
En conclusión, en la población estudiada las DNJ más habituales del PC son la omisión de medicación y las interacciones farmacológicas, siendo, en consecuencia, la reintroducción de la medicación y la suspensión de la prescripción las IF más frecuentes. La polifarmacia se relaciona con un incremento de DNJ. Los factores que fomentan la aparición de interacciones es el tratamiento quimioterápico y la polifarmacia. El principal punto de mejora detectado es la necesidad de crear un circuito que permita llevar a cabo la CM al alta.
Aportación a la literatura científicaEste estudio piloto destaca por la población objeto de análisis, ya que las publicaciones de CM en pacientes hematológicos son prácticamente inexistentes. Las condiciones únicas de esta población (pacientes frágiles con comorbilidades y polimedicados) sumados a los tratamientos utilizados en esta disciplina, hacen que los resultados aportados en el estudio muestren diferencias en comparación con otros estudios de conciliación en pacientes no hematológicos.
Las implicaciones en la práctica clínica con base en los resultados obtenidos promueven el liderazgo del farmacéutico clínico especialista en el área de oncohematología del proceso de conciliación de medicación en el paciente hematológico ingresado, reduciendo así el número de errores de medicación, haciendo especial hincapié en las interacciones farmacológicas, pacientes polimedicados o que reciben quimioterapia.
Responsabilidades éticasEl estudio «Conciliación de medicación en paciente hematológico ingresado» con número de registro en el CEIM 201/2022 obtuvo el dictamen favorable del Comité Ético de Investigación con Medicamentos del Institut d’Investigació Sanitària Pere Virgili en su reunión de fecha 26 de enero de 2023 acta número 001/2023.
FinanciaciónLos autores declaran no haber recibido financiación.
Conflicto de interesesLos autores declaran no tener conflictos de intereses.
Declaración de contribución de autoría CRediTAlejandro Sanjuán Belda: Writing – review & editing, Writing – original draft, Visualization, Validation, Supervision, Software, Resources, Project administration, Methodology, Investigation, Formal analysis, Data curation, Conceptualization. María Vuelta Arce: Writing – review & editing, Writing – original draft, Visualization, Validation, Supervision, Software, Resources, Project administration, Methodology, Investigation, Formal analysis, Data curation, Conceptualization. Jorge del Estal Jiménez: Writing – review & editing, Writing – original draft, Visualization, Validation, Supervision, Formal analysis, Data curation. Laura Canadell Vilarrasa: Writing – review & editing, Writing – original draft, Visualization, Validation, Supervision, Formal analysis, Data curation.